건강관리
Health care
건강관리(Health care)는 사람의 질병, 질병, 부상, 기타 신체적 정신적 장애의 예방, 진단, 치료, 개선 또는 치료를 통해 건강을 증진시키는 것을 말합니다.의료 서비스는 보건 전문가와 관련 보건 분야에서 제공합니다.보건의료는 의학, 치과, 약국, 조산원, 간호, 검안, 청각, 심리, 작업치료, 물리치료, 운동훈련 및 기타 보건전문직으로 구성됩니다.1차 진료, 2차 진료, 3차 진료는 물론 공중보건 분야에서도 수행되는 업무를 포함합니다.
의료 서비스에 대한 접근은 의료 정책뿐만 아니라 사회적, 경제적 상황에 따라 국가, 지역 사회 및 개인에 따라 달라질 수 있습니다.건강관리 서비스 제공은 "최상의 건강 결과를 달성하기 위해 개인 건강 서비스를 적시에 이용하는 것"을 의미합니다.[3]의료 접근성 측면에서 고려해야 할 요소로는 재정적 제한(보험 적용 등), 지리적 및 물류적 장벽(추가 교통 비용 및 유급 휴가를 사용하여 서비스를 이용할 수 있는 능력 등), 사회 문화적 기대 및 개인적 제한(치유와 소통할 수 있는 능력 부족)이 있습니다.의료 서비스 제공자, 빈약한 건강 식자력, 낮은 소득).[4]의료 서비스에 대한 제한은 의료 서비스의 이용, 치료의 효과, 그리고 전반적인 결과(웰빙, 사망률)에 부정적인 영향을 미칩니다.
보건 시스템은 대상 인구의 건강 요구를 충족시키기 위해 설립된 조직입니다.세계보건기구(WHO)에 따르면, 잘 작동하는 의료 시스템에는 자금 조달 메커니즘, 잘 훈련되고 적절하게 보수를 받는 인력, 의사결정과 정책의 기초가 되는 신뢰할 만한 정보, 그리고 양질의 의약품과 기술을 전달하기 위한 잘 유지된 보건 시설이 필요합니다.
효율적인 의료 시스템은 한 나라의 경제, 발전, 그리고 산업화의 중요한 부분에 기여할 수 있습니다.건강관리는 전통적으로 전 세계 사람들의 일반적인 신체적, 정신적 건강과 복지를 증진시키는 중요한 결정 요소로 여겨집니다.[5]그 예로 1980년 WHO가 선언한 전 세계적인 천연두 퇴치가 있는데, 이는 인류 역사상 최초로 고의적인 의료 개입에 의해 제거된 질병입니다.[6]
배달.

현대 의료 서비스의 제공은 훈련된 전문가와 파라프로의 그룹이 학제 간 팀으로 함께 모이는 것에 달려 있습니다.[7]여기에는 개인 및 인구 기반 예방, 치료 및 재활 치료 서비스를 체계적으로 제공하는 공중 보건 종사자, 지역 보건 종사자 및 보조 인력과 함께 의학, 심리학, 물리 치료, 간호, 치과, 조산원 및 관련 보건 분야의 전문가가 포함됩니다.[citation needed]
보건의료의 다양한 유형에 대한 정의는 문화적, 정치적, 조직적, 규율적 관점에 따라 다양하지만,1차 진료가 지속적인 의료 프로세스의 첫 번째 요소를 구성하고 2차 및 3차 수준의 진료 제공을 포함할 수 있다는 데 어느 정도 동의하는 것으로 보입니다.[8]의료 서비스는 공공 또는 민간으로 정의될 수 있습니다.[citation needed]

1차 진료

1차 진료는 보건의료체계 내에서 모든 환자들의 첫 번째 상담점 역할을 하는 보건전문가들의 업무를 말합니다.[8][10]그러한 전문가는 일반 의사나 주치의와 같은 1차 진료 의사일 것입니다.또 다른 전문가는 물리치료사와 같은 자격증이 있는 독립 의료인이거나 의사 보조자나 간호사와 같은 비의사 1차 진료 제공자입니다.환자는 지역 및 보건 시스템 조직에 따라 약사 또는 간호사와 같은 다른 의료 전문가를 먼저 만날 수 있습니다.건강 상태의 특성에 따라 환자는 2차 또는 3차 진료를 받을 수 있습니다.[citation needed]
1차 진료는 지역 사회에 필수적인 의료 서비스로 자주 언급됩니다.당일 예약 또는 서비스를 제공하는 긴급돌봄센터 등 다양한 환경에서 제공할 수 있습니다.
1차 진료는 모든 연령의 환자, 모든 사회경제적, 지리적 기원의 환자, 최적의 건강을 유지하고자 하는 환자 및 다중 만성 질환을 포함한 모든 유형의 급성 및 만성 신체적, 정신적, 사회적 건강 문제를 가진 환자를 포함한 가장 광범위한 건강 관리를 포함합니다.따라서 1차 진료의사는 다양한 분야에서 폭넓은 지식을 보유해야 합니다.환자들은 정기적인 검진과 예방 관리, 건강 교육, 그리고 새로운 건강 문제에 대한 초기 상담이 필요할 때마다 같은 의사와 상담하는 것을 선호하기 때문에 연속성은 1차 진료의 핵심 특성입니다.ICPC(International Classification of Primary Care)는 환자의 방문 이유를 기반으로 일차 진료 개입에 대한 정보를 이해하고 분석하기 위한 표준화된 도구입니다.[11]
일반적으로 1차 진료에서 치료되는 일반적인 만성 질환은 예를 들어 고혈압, 당뇨병, 천식, 만성 폐쇄성 폐질환, 우울증 및 불안, 요통, 관절염 또는 갑상선 기능 장애를 포함할 수 있습니다.1차 진료에는 가족계획 서비스, 예방접종 등 기본적인 모자 건강관리 서비스도 많이 포함됩니다.미국에서는 2013년 국민건강면접조사에서 피부장애(42.7%), 골관절염 및 관절장애(33.6%), 허리질환(23.9%), 지질대사장애(22.4%), 상기도질환(22.1%, 천식 제외) 등이 의사를 접하게 되는 가장 흔한 원인으로 나타났습니다.[12]
미국에서는 일차 진료 의사들이 보다 친숙한 컨시어지 의약품의 하위 집합인 직접 일차 진료를 통해 관리 진료(보험 청구) 시스템 이외의 일차 진료를 제공하기 시작했습니다.이 모델의 의사들은 환자에게 매월, 분기별 또는 연간으로 서비스 비용을 직접 청구하거나 사무실의 각 서비스에 대한 비용을 청구합니다.직접적인 1차 진료 관행의 예로는 콜로라도의 Foundation Health와 워싱턴의 Quality가 있습니다.
만성적인 비감염성 질환의 위험이 더 큰 노인이 증가하는 세계 인구 고령화의 상황에서 선진국과 개발도상국 모두에서 1차 진료 서비스에 대한 수요가 빠르게 증가할 것으로 예상됩니다.[13][14]세계보건기구는 기본적인 1차 의료의 제공을 포괄적인 1차 의료 전략의 필수적인 구성 요소로 보고 있습니다.[8]
2차 진료

이차 치료는 급성 치료를 포함합니다: 짧지만 심각한 질병, 부상 또는 다른 건강 상태에 대해 단기간 동안 필요한 치료입니다.이런 진료는 병원 응급실에서 종종 볼 수 있습니다.2차 진료에는 출산 중 숙련된 간병, 집중 치료, 의료 영상 서비스도 포함됩니다.[16]
"2차 진료"라는 용어는 때때로 "병원 진료"와 동의어로 사용됩니다.그러나 정신과 의사, 임상 심리학자, 작업 치료사, 대부분의 치과 전문의 또는 물리 치료사와 같은 많은 2차 진료 제공자들이 반드시 병원에서 일하는 것은 아닙니다.일부 1차 진료 서비스는 병원 내에서 제공됩니다.국가 보건 시스템의 조직과 정책에 따라, 환자는 2차 진료에 접근하기 전에 1차 진료 제공자에게 의뢰를 받아야 할 수 있습니다.[17][18]
혼합 시장 의료 시스템으로 운영되는 국가에서 일부 의사들은 환자에게 일차 의료 제공자를 먼저 만나도록 요구함으로써 그들의 업무를 이차 의료로 제한합니다.이 제한은 민간 또는 단체 건강보험 플랜의 지불 계약 조건에 따라 부과될 수 있습니다.그 외의 경우 의료진이 의뢰 없이 환자를 볼 수 있고, 환자가 자기 의뢰를 선호하는지 여부를 결정할 수 있습니다.
다른 나라에서는 민간 보험 제도 또는 국민 건강 보험의 자금 지원 여부에 관계없이 다른 의사(1차 진료 의사 또는 다른 전문의)의 사전 의뢰가 필요한 것으로 간주되기 때문에 2차 진료를 위해 의료 전문가에게 자가 의뢰하는 경우는 거의 없습니다.
물리치료사, 호흡기치료사, 작업치료사, 언어치료사, 영양사와 같은 연합 보건 전문가들 또한 일반적으로 환자의 자가 의뢰 또는 의사 의뢰를 통해 접근하는 이차 진료에서 일합니다.
3차 진료

3차 진료는 3차 진료 병원과 같이 고급 의료 조사 및 치료를 위한 인력 및 시설이 있는 시설에서 주로 입원 환자와 1차 또는 2차 의료 전문가의 진료를 위한 전문 상담 의료입니다.[19]
3차 진료 서비스의 예로는 암 관리, 신경 외과, 심장 수술, 성형 수술, 심한 화상에 대한 치료, 첨단 신생아 의학 서비스, 완화 및 기타 복잡한 의료 및 수술 개입이 있습니다.[20]
4차 진료
4차 진료라는 용어는 고도로 전문화되어 있고 널리 접근되지 않는 고급 수준의 의학을 지칭하는 3차 진료의 확장으로 사용되기도 합니다.4차 진료는 실험적인 약과 흔하지 않은 진단 또는 수술 절차로 간주됩니다.이러한 서비스는 일반적으로 제한된 수의 지역 또는 국립 의료 센터에서만 제공됩니다.[20][21]
가정 및 지역사회 돌봄
많은 유형의 의료 개입이 보건 시설 외부에서 제공됩니다.그것들은 식품 안전 감시, 콘돔 배포, 전염성 질병 예방을 위한 바늘 교환 프로그램과 같은 공중 보건 이익에 대한 많은 개입을 포함합니다.
또한 자가 관리, 가정 관리, 장기 관리, 보조 생활, 물질 사용 장애 치료 등을 지원하는 주거 및 지역 사회 환경 전문가의 서비스도 포함됩니다.
지역사회 재활 서비스는 팔다리를 잃거나 기능을 상실한 후 이동성과 독립성을 도울 수 있습니다.여기에는 보철물, 정형외과, 휠체어 등이 포함될 수 있습니다.
많은 나라들이 인구 고령화에 대처하고 있기 때문에, 건강 관리 시스템의 우선 순위 중 하나는 노인들이 자신의 집에서 편안하게 완전하고 독립적인 삶을 살 수 있도록 돕는 것입니다.노인들의 건강과 복지를 위해 필수적인 다른 많은 활동들과 함께 의사와의 진료와 같은 집에서의 일상적인 활동들에 대한 도움을 제공하는 것을 목적으로 하는 건강 관리의 전체 영역이 있습니다.비록 그들이 협력하여 노인들을 위한 가정 간호를 제공하지만, 가족 구성원들과 간병인들은 그들의 공동 노력에 대해 서로 다른 태도와 가치관을 가지고 있을지도 모릅니다.이러한 상황은 가정 간호를 위한 ICT(정보통신기술) 설계에 대한 과제를 제시합니다.[22]
통계에 따르면 8천만 명이 넘는 미국인들이 사랑하는 사람을 돌보기 위해 1차 고용을 중단했다고 하기 때문에,[23] 많은 나라들은 가족 구성원들이 그들의 전 소득을 포기하지 않고 사랑하는 사람들을 돌보도록 하기 위해 소비자 지향 개인 비서 프로그램과 같은 프로그램들을 제공하기 시작했습니다.[citation needed]
아이들의 비만이 급속하게 주요 관심사가 되면서, 보건 서비스는 종종 아이들에게 영양식습관을 교육하고, 체육을 필수조건으로 만들고, 어린 청소년들에게 긍정적인 자아상을 갖도록 가르치는 것을 목표로 하는 프로그램을 학교에 설치합니다.[citation needed]
등급
의료 등급은 의료 및 의료 구조와 의료 서비스의 결과를 평가하는 데 사용되는 의료 등급 또는 평가입니다.이 정보는 양질의 조직, 비영리 단체, 소비자 단체 및 미디어에 의해 생성된 성적표로 번역됩니다.품질 평가는 다음과 같은 측정을 기반으로 합니다.
관련섹터
의료 서비스는 환자에게 서비스를 제공하는 것을 넘어 많은 관련 부문을 아우르고 있으며, 재정 및 거버넌스 구조의 큰 그림 안에서 설정되어 있습니다.
건강시스템
보건 시스템(health system) 또는 보건 시스템(health care system)은 의료 서비스를 필요한 사람들에게 제공하는 사람, 기관, 자원의 조직을 말합니다.
헬스케어산업
의료 산업은 의료 서비스와 제품을 제공하는 데 전념하는 여러 부문을 통합합니다.UN의 국제표준산업분류(International Standard Industrial Classification)는 보건의료를 일반적으로 병원활동, 의료 및 치과의료행위, 그리고 "기타 인간의 건강활동"으로 분류하고 있습니다.마지막 수업은 간호사, 조산사, 물리치료사, 과학 또는 진단 실험실, 병리과, 거주지 보건 시설, 환자[24] 옹호자 또는 기타 관련 보건 전문가의 관리 하에 또는 그의 감독 하에 이루어지는 활동을 포함합니다.
또한, 글로벌 산업 분류 표준 및 산업 분류 벤치마크와 같은 산업 및 시장 분류에 따르면 의료는 생명공학, 진단 실험실 및 물질, 의약품 제조 및 배송을 포함한 의료 장비, 기구 및 서비스의 많은 범주를 포함합니다.
예를 들어, 의약품과 기타 의료기기는 유럽과 미국의 선도적인 첨단 기술 수출품입니다.[25][26]미국은 전 세계 바이오 기술 수입의 4분의 3을 차지하며 바이오 의약품 분야를 지배하고 있습니다.[25][27]
보건의료연구
진단과 효과적인 치료를 통한 질병퇴치에 초점을 맞춘 건강의 의학적 모델을 통해 발전된 것과 같은 과학의 결과를 통해 많은 건강관리 개입의 양과 질이 향상됩니다.건강 연구, 생물 의학 연구 및 제약 연구를 통해 많은 중요한 발전이 이루어졌으며, 이는 의료 전달의 증거 기반 의학 및 증거 기반 실천의 기초를 형성합니다.의료 연구는 환자와 직접적으로 관련되는 경우가 많으며, 이러한 문제는 환자를 적극적으로 연구에 포함시키고자 할 때 누구와 어떻게 관련시킬 것인지를 고려하는 것이 중요합니다.단일 모범 사례는 존재하지 않지만, 환자 참여에 대한 체계적인 검토 결과는 환자 선택을 위한 연구 방법이 환자의 가용성과 참여 의지를 모두 고려할 필요가 있음을 시사합니다.[28]
보건 서비스 연구는 인구를 더 건강하게 만들기 위해 할 수 있는 사회적 변화를 강조하는 건강 및 장애의 사회적 모델을 통해 발전된 것처럼, 보건 의료 개입의 더 큰 효율성과 공평한 전달로 이어질 수 있습니다.[29]의료 서비스 연구의 결과는 종종 의료 시스템의 증거 기반 정책의 기초를 형성합니다.의료 서비스 연구는 또한 인공지능 분야에서 임상적으로 유용하고 시기적절하며 변화에 민감하며 문화적으로 민감하고 부담이 적고 비용이 적게 들며 표준 절차에 내장되어 환자를 참여시키는 건강 평가 시스템 개발을 위한 계획에 의해 지원됩니다.[30]
의료금융
의료 시스템에 자금을 지원하는 방법은 일반적으로 다섯 가지가 있습니다.[32]
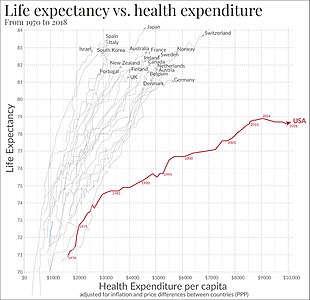
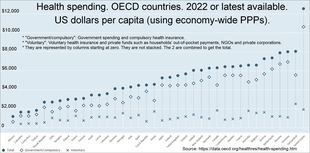
대부분의 국가에서는 5가지 모델이 모두 혼합되어 있지만, 이는 국가마다 그리고 국가 내에서 시간이 지남에 따라 다릅니다.자금 조달 메커니즘과는 별개로, 중요한 문제는 항상 의료 서비스에 얼마나 많은 돈을 쓸 것인가 하는 것입니다.비교를 위해, 이것은 종종 의료에 지출된 GDP의 비율로 표현됩니다.OECD 국가에서는 의료비로 1,000달러를 추가로 지출할 때마다 기대수명이 0.4년 감소합니다.[34]Bloomberg가 매년 실시한 분석에서도 비슷한 상관관계를 볼 수 있습니다.[35]이러한 분석은 기대수명이 보건 시스템의 성과를 측정하는 하나의 척도에 불과하다는 점에서 분명 결함이 있지만, 마찬가지로 더 많은 자금을 지원하는 것이 더 낫다는 개념은 지지되지 않습니다.
2011년 의료 산업은 OECD 34개 회원국에서 GDP의 평균 9.3% 또는 1인당 3,322달러(PPP 조정)를 소비했습니다.미국(17.7%), 네덜란드(11.9%, 5,099명), 프랑스(11.6%, 4,118명), 독일(11.3%, 4,495명), 캐나다(11.2%, 5669명), 스위스(11%, 5,634명) 등이 1위였지만, 출생시 총인구의 기대수명은 스위스(82.8세), 일본과 이탈리아(82.7세), 스페인과 아이슬란드(82.4세), 프랑스(82.2세), 그리고호주(82.0세)는 OECD 평균이 2011년 처음으로 80세를 넘어섰고, 80.1세로 1970년 이후 10년 만에 다시 증가했습니다.미국(78.7세)은 OECD 34개 회원국 중 26위에 불과하지만 비용은 단연코 가장 높습니다.미국과 멕시코를 제외한 모든 OECD 국가는 보편적(또는 거의 보편적) 건강 보장을 달성했습니다.[36][37](국제 비교도 참조).
GDP의 약 18%가 의료비로 지출되는 미국에서 지출과 [35]질에 대한 커먼웰스 기금의 분석은 질 악화와 지출 증가 사이의 뚜렷한 상관관계를 보여줍니다.[38]
아래 OECD 차트를 확장하면 자세한 내용을 확인할 수 있습니다.
- "정부/의무": 정부 지출과 의무적인 건강보험.
- "자발적" : 자발적 건강보험과 가계의 본인부담금, NGO, 민간법인 등 민간자금.
- 이 값들은 0에서 시작하는 열로 표시됩니다.그들은 쌓여있지 않습니다.두 개를 합쳐서 합계를 얻습니다.
- 원본에서 커서를 열 위에 놓으면 해당 국가의 연도와 합계를 얻을 수 있습니다.[39]
- 소스의 테이블 탭을 클릭하면 국가별로 "총계", "정부/의무", "자발적" 등 3개의 목록이 차례로 표시됩니다.[39]

행정 및 규제
의료 관리와 관리는 의료 서비스를 제공하는 데 필수적입니다.특히, 보건 전문가의 업무와 보건의료기관의 운영은 일반적으로 품질보증을 목적으로 적절한 규제기구를 통해 국가 또는 주/도 당국에 의해 규제됩니다.[40]대부분의 국가에는 보건 종사자의 인증 또는 면허증과 근무 이력을 문서화하는 규제 위원회 또는 보건 부서에 자격 증명 직원이 있습니다.[41]
건강정보기술
건강 정보 기술(HIT)은 "의사소통과 의사 결정을 위해 건강 관리 정보, 데이터, 지식의 저장, 검색, 공유 및 사용을 다루는 컴퓨터 하드웨어와 소프트웨어 모두를 포함하는 정보 처리의 응용"입니다.[42]
건강 정보 기술 구성 요소:
- 전자건강기록(EHR) – EHR에는 환자의 포괄적인 병력이 포함되며, 여러 공급업체의 기록이 포함될 수 있습니다.[43]
- 전자의무기록(EMR) – EMR에는 공급자 사무실에서 수집한 표준 의료 및 임상 데이터가 포함됩니다.[43]
- 건강 정보 교환(HIE) – 건강 정보 교환을 통해 의료 전문가와 환자는 환자의 중요한 의료 정보를 전자적으로 적절히 접근하고 안전하게 공유할 수 있습니다.[44]
- 의료 행위 관리 소프트웨어(MPM) – 의료 시설을 운영하는 일상적인 업무를 능률적으로 처리하도록 설계되었습니다.실습 관리 소프트웨어 또는 PMS(Practice Management System)라고도 합니다.
- 개인 건강 기록(Personal Health Record, PHR) – PHR은 개인적으로 사용하기 위해 개인적으로 유지되는 환자의 병력입니다.[45]
2022년의 연구는 AI 알고리즘이 미래 전염병에 대한 의료 시스템 대비를 강화할 수 있는 방법을 파악하는 데 초점을 맞추고 모바일 장치의 실시간 데이터를 사용하고 예측 분석 및 적응형 예측 시나리오를 통해 효과를 보여줍니다.[46]
참고 항목
국가별:
참고문헌
- ^ "Hospital beds per 1,000 people". Our World in Data. Archived from the original on 12 April 2020. Retrieved 7 March 2020.
- ^ "Governor Hochul, Mayor Adams Announce Plan for SPARC Kips Bay, First-of-Its-Kind Job and Education Hub for Health and Life Sciences Innovation". State of New York. 13 October 2022. Retrieved 13 October 2022.
- ^ Institute of Medicine (US) Committee on Monitoring Access to Personal Health Care Services; Millman, M. (1993). Access to Health Care in America. The National Academies Press, US National Academies of Science, Engineering and Medicine. doi:10.17226/2009. ISBN 978-0-309-04742-5. PMID 25144064.
- ^ "Healthcare Access in Rural Communities Introduction". Rural Health Information Hub. 2019. Retrieved 14 June 2019.
- ^ "Health Topics: Health Systems". www.who.int. World Health Organization. Archived from the original on 18 July 2019. Retrieved 24 November 2013.
- ^ 세계보건기구.천연두 퇴치 기념일.제네바, 2010년 6월 18일.
- ^ 미국 노동부.고용 및 훈련청: Wayback Machine에서 의료 보관 2012-01-29.2011년 6월 24일 회수.
- ^ a b c 토마스-맥린 레탈.쿠키 커터 응답 없음: 1차 의료 서비스 개념화.Wayback Machine에서 2019-04-12 보관 2014년 8월 26일 회수.
- ^ "June 2014". Magazine. Archived from the original on 22 December 2020. Retrieved 9 March 2019.
- ^ 세계보건기구.용어의 정의.2014년 8월 26일 회수.
- ^ 세계보건기구.국제 일차 진료 분류, 제 2판(ICPC-2).Wayback Machine Geneva에서 2020-12-22년 보관.2011년 6월 24일 접속.
- ^ St Sauver JL, Warner DO, Yawn BP, et al. (January 2013). "Why patients visit their doctors: assessing the most prevalent conditions in a defined American population". Mayo Clin. Proc. 88 (1): 56–67. doi:10.1016/j.mayocp.2012.08.020. PMC 3564521. PMID 23274019.
- ^ 세계보건기구.노화 및 수명 경로: 우리의 노후화된 세상.Wayback Machine Geneva에서 2019-06-11을 보관했습니다.2011년 6월 24일 접속.
- ^ Simmons J. Primary Care는 증가하는 수요를 충족시키기 위해 새로운 혁신이 필요합니다.2009년 5월 27일 Wayback Machine Health Leaders Media에서 2011-07-11을 보관했습니다.
- ^ Becker's Hospital Review "미국에서 가장 큰 병원 및 의료 시스템 100곳"
- ^ "Health Care System". the Free Medical Dictionary. Retrieved 21 December 2020.
- ^ "Secondary Care". MS Trust. Retrieved 22 December 2020.
- ^ "Difference between primary, secondary and tertiary health care". EInsure. 24 January 2017. Retrieved 21 December 2020.
- ^ 존스 홉킨스 의학.환자 관리: 3차 진료 정의.2011년 6월 27일 액세스된 웨이백 머신에서 2017-07-11 보관.
- ^ a b 에모리 대학.의학전문대학원.2011년 6월 27일 액세스된 웨이백 머신에서 2011-04-23 보관.
- ^ 앨버타 의사 링크.관리 수준.2014년 8월 26일 회수된 웨이백 머신에서 2014-06-14 보관.
- ^ Christensen, L.R.; Grönvall, E. (2011). "ECSCW 2011: Proceedings of the 12th European Conference on Computer Supported Cooperative Work, 24–28 September 2011, Aarhus Denmark". In S. Bødker; N. O. Bouvin; W. Letters; V. Wulf; L. Ciolfi (eds.). ECSCW 2011: Proceedings of the 12th European Conference on Computer Supported Cooperative Work, 24–28 September 2011, Aarhus Denmark. London: Springer. pp. 61–80. doi:10.1007/978-0-85729-913-0_4. ISBN 978-0-85729-912-3.
- ^ Porter, Eduardo (29 August 2017). "Home Health Care: Shouldn't It Be Work Worth Doing?". The New York Times. ISSN 0362-4331. Archived from the original on 22 December 2020. Retrieved 29 November 2017.
- ^ Dorothy Kamaker (21 September 2015). "Patient advocacy services ensure optimum health outcomes". Archived from the original on 20 December 2017. Retrieved 26 September 2015.
- ^ a b "The Pharmaceutical Industry in Figures" (pdf). European Federation of Pharmaceutical Industries and Associations. 2007. Archived from the original on 22 December 2020. Retrieved 15 February 2010.
- ^ 2008 Annual Report. 2008.
{{cite book}}:work=무시됨(도움말) - ^ "Europe's competitiveness". European Federation of Pharmaceutical Industries and Associations. Archived from the original on 23 August 2009. Retrieved 15 February 2010.
- ^ Domecq, Juan Pablo; Prutsky, Gabriela; Elraiyah, Tarig; Wang, Zhen; Nabhan, Mohammed; Shippee, Nathan; Brito, Juan Pablo; Boehmer, Kasey; Hasan, Rim; Firwana, Belal; Erwin, Patricia (26 February 2014). "Patient engagement in research: a systematic review". BMC Health Services Research. 14 (1): 89. doi:10.1186/1472-6963-14-89. ISSN 1472-6963. PMC 3938901. PMID 24568690.
- ^ Bond J.; Bond S. (1994). Sociology and Health Care. Churchill Livingstone. ISBN 978-0-443-04059-7.
- ^ Erik Cambria; Tim Benson; Chris Eckl; Amir Hussain (2012). "Sentic PROMs: Application of Sentic Computing to the Development of a Novel Unified Framework for Measuring Health-Care Quality". Expert Systems with Applications, Elsevier. Vol. 39. pp. 10533–10543. doi:10.1016/j.eswa.2012.02.120.
- ^ Ortiz-Ospina, Esteban; Roser, Max (22 August 2016). "Global Health". Our World in Data. Archived from the original on 22 December 2020. Retrieved 4 October 2019.
- ^ 세계보건기구.'동남아 사회건강보험 지역개요'Wayback Machine에서 2012-09-03 보관 2014년 12월 02일 회수.
- ^ 건강 지출과 기대 수명 간의 연결: 미국은 이상치입니다.2017년 5월 26일.Our World in Data의 Max Roser 기자입니다.국가, 의료 지출 및 데이터 소스에 대한 정보를 보려면 차트 아래의 소스 탭을 클릭합니다.차트의 최신 버전을 여기에서 확인합니다.
- ^ "Improve operational efficiency in healthcare with RPA". NuAIg. 2 March 2021. Retrieved 27 May 2021.
- ^ a b "These Are the Economies With the Most (and Least) Efficient Health Care". BloombergQuint. 19 September 2018. Archived from the original on 22 December 2020. Retrieved 14 January 2019.
- ^ "Health at a Glance 2013 – OECD Indicators" (PDF). OECD. 21 November 2013. pp. 5, 39, 46, 48. (link). Archived (PDF) from the original on 12 April 2019. Retrieved 24 November 2013.
- ^ "OECD.StatExtracts, Health, Health Status, Life expectancy, Total population at birth, 2011" (online statistics). stats.oecd.org/. OECD's iLibrary. 2013. Archived from the original on 2 April 2019. Retrieved 24 November 2013.
- ^ Commonwealth Fund (2018). "Health Care Quality-Spending Interactive Commonwealth Fund". www.commonwealthfund.org. doi:10.26099/bf4n-8j57. Archived from the original on 22 December 2020. Retrieved 14 January 2019.
- ^ a b c d OECD 데이터.건강 자원 - 건강 지출. Doi:10.1787/8643de7e-en. 2 막대 차트:둘 다: 하단 메뉴에서:국가 메뉴 > OECD를 선택합니다."최신 데이터 사용 가능" 확인란을 선택합니다.Perspectives 메뉴 > "변수 비교" 체크 박스그런 다음 정부/의무, 자발적, 총합의 상자를 확인합니다.차트( 막대 차트)에 대해 상단 탭을 클릭합니다.GDP 차트의 경우 하단 메뉴에서 "GDP %"를 선택합니다.인당 차트의 경우 "미국 달러/인당"을 선택합니다.차트 위의 전체 화면 버튼을 클릭합니다.화면 인쇄 키를 누릅니다.데이터를 보려면 테이블의 맨 위 탭을 클릭합니다.
- ^ 세계보건기구, 2003.의료 서비스의 품질 및 인증.제네바 http://www.who.int/hrh/documents/en/quality_accreditation.pdf Wayback Machine에서 2020-12-22년 보관
- ^ Tulenko et al., "보건인력 진입 모니터링을 위한 프레임워크 및 측정 이슈"건강을 위한 인적자원의 모니터링 및 평가에 관한 핸드북.제네바, 세계보건기구, 2012.
- ^ "Health information technology — HIT". HealthIT.gov. Archived from the original on 22 December 2020. Retrieved 5 August 2014.
- ^ a b "Definition and Benefits of Electronic Medical Records (EMR) Providers & Professionals HealthIT.gov". www.healthit.gov. Retrieved 27 November 2017.
- ^ "Official Information about Health Information Exchange (HIE) Providers & Professionals HealthIT.gov". www.healthit.gov. Archived from the original on 22 December 2020. Retrieved 27 November 2017.
- ^ "What is a personal health record? FAQs Providers & Professionals HealthIT.gov". www.healthit.gov. Archived from the original on 22 December 2020. Retrieved 27 November 2017.
- ^ Radanliev, Petar; De Roure, David (1 September 2022). "Advancing the cybersecurity of the healthcare system with self-optimising and self-adaptative artificial intelligence (part 2)". Health and Technology. 12 (5): 923–929. doi:10.1007/s12553-022-00691-6. ISSN 2190-7188. PMC 9371953. PMID 35975178.
외부 링크
| 라이브러리 리소스정보 건강관리 |