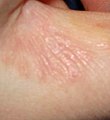
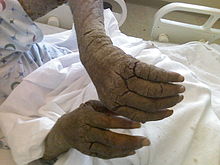
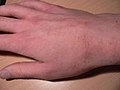
딱지
Scabies| 딱지 | |
|---|---|
| 기타 이름 | 7년[1] 가려움증 |
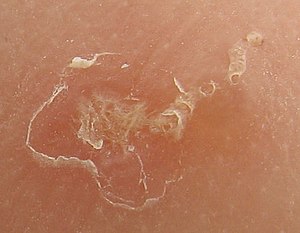 | |
| 딱지진드기의 굴을 파헤친 흔적 확대도.왼쪽에 있는 비늘 모양의 패치는 긁힘으로 인해 생긴 것으로 진드기의 피부 진입점을 나타냅니다.진드기는 오른쪽 상단까지 파고들었고, 그 끝은 어두운 점으로 보입니다. | |
| 전문 | 감염성 질환, 피부과 |
| 증상 | 가려움증, 뾰루지 같은[2] 발진 |
| 통상적인 개시 | 2 ~ 6주(최초 감염), 최대 1일(잠정 감염)[2] |
| 원인들 | 밀착에[3] 의해 퍼지는 진드기 |
| 위험요소 | 혼잡한 생활환경(보육시설, 그룹홈, 교도소), 물 부족[3][4] |
| 진단 방법 | 증상에 따라[5] |
| 차동 진단 | 지루성 피부염, 헤르페티폼스, 족저염, 아토피[6] 피부염 |
| 약 | 페르메트린, 크로타미톤, 린단, 아이버멕틴[7] |
| 빈도수. | 204백만 / 2.8% (2015년)[8] |
딱지는 진드기 Sarcoptes[1] scabiei에 [1][3]의한 전염성 피부 감염입니다.가장 흔한 증상은 심한 가려움과 뾰루지 같은 [2]발진이다.때때로 작은 굴이 [2]피부에 나타날 수 있다.처음 감염되면 보통 2주에서 6주 [2]이내에 증상이 나타난다.두 번째 감염 시 24시간 [2]이내에 증상이 시작될 수 있습니다.이러한 증상은 몸의 대부분이나 손목, 손가락 사이 또는 허리선과 [2]같은 특정 부위에 나타날 수 있습니다.머리는 영향을 받을 수 있지만, 일반적으로 어린 아이들에게만 [2]해당됩니다.밤에 [2]가려움증이 더 심해지는 경우가 많다.긁으면 피부 [2]손상과 추가적인 세균 감염이 발생할 수 있습니다.
딱지는 암컷 진드기 진드기 딱지벌레에 감염되어 발생한다. 호미니, 외부기생체외 기생충.[3]진드기는 살며 알을 [3]낳기 위해 피부를 파고든다.옴의 증상은 [2]진드기에 대한 알레르기 반응 때문이다.종종,[2] 10에서 15마리의 진드기만이 감염에 관여한다.딱지는 성관계 중 또는 [3][9]함께 사는 동안 발생할 수 있는 것과 같이 감염된 사람과 직접적으로 접촉하는 비교적 긴 시간 동안(최소 10분) 동안 가장 자주 퍼진다.아직 [10]증상이 나타나지 않았더라도 병이 퍼질 수 있다.보육시설, 그룹홈, 교도소에서 볼 수 있는 것과 같은 혼잡한 생활환경은 [3]확산의 위험을 증가시킨다.물이 닿지 않는 지역도 질병 [4]발생률이 높다.갑각화 옴은 그 질병의 [3]더 심각한 형태이다.그것은 전형적으로 면역력이 떨어지는 사람들에게만 발생하며 사람들은 수백만 마리의 진드기를 가지고 있을 수 있으며, 이것은 그들을 훨씬 [3]더 전염성 있게 만든다.이 경우 짧은 접촉이나 오염된 [3]물체에 의해 감염이 확산될 수 있습니다.진드기는 매우 작아서 보통 직접 [3]보이지 않습니다.진단은 증상 [5]및 증상에 따라 이루어집니다.
이버멕틴이나 페르메트린, 크로타미톤, 린데인 [7]크림과 같이 감염된 사람들을 치료할 수 있는 많은 약들이 있다.최근 1개월 이내에 성관계를 가진 사람과 같은 집에 사는 사람도 같은 시기에 [10]치료를 받아야 한다.최근 3일 동안 사용한 침구류나 의류는 뜨거운 물에 세탁한 후 뜨거운 [10]건조기에 말려야 한다.진드기는 사람의 피부에서 3일 이상 떨어져 살지 않기 때문에 더 이상 씻을 필요가 [10]없다.치료 [10]후 2주에서 4주 동안 증상이 지속될 수 있습니다.이 시간이 지난 후에도 증상이 지속되면 후퇴가 [10]필요할 수 있습니다.
딱지는 백선이나 세균성 피부 [11]감염과 함께 아이들에게서 가장 흔한 세 가지 피부 질환 중 하나이다.2015년 현재, 약 2억 4백만 명(세계 [8]인구의 2.8%)에게 영향을 미치고 있습니다.그것은 [12]남녀 모두에게 똑같이 흔하다.젊은이들과 노인들이 더 일반적으로 [5]영향을 받는다.그것은 또한 개발도상국과 열대 [5]기후에서 더 흔하게 발생한다.딱지라는 단어는 라틴어에서 왔다: 'scabere', 'to scratch'[13]다른 동물들은 인간의 [3]옴을 퍼뜨리지 않는다.다른 동물들의 감염은 전형적으로 약간 다르지만 관련된 진드기에 의해 발생하며, 육종 멍게로 [14]알려져 있다.
징후 및 증상

옴 감염의 특징적인 증상에는 심한 가려움증과 얕은 [16]굴이 포함된다.숙주는 시간이 지남에 따라 진드기의 존재에 대한 반응으로 증상을 일으키기 때문에, 일반적으로 감염의 시작과 가려움증의 시작 사이에 4주에서 6주의 지연이 발생합니다.마찬가지로 진드기 퇴치에 성공한 후에도 증상이 1주에서 몇 주 동안 지속되는 경우가 많습니다.앞서 기술한 바와 같이, 치료 성공 후 다시 옴에 노출되는 사람들은 훨씬 더 짧은 기간(1-4일)[17] 내에 새로운 감염 증상을 보일 수 있습니다.
가려움증
전형적인 시나리오에서 가려움은 온기에 의해 악화되며, 아마도 주의가 [16]덜하기 때문에 보통 밤에 더 심해지는 것으로 경험됩니다.증상으로 [16]노인들에게서는 잘 나타나지 않는다.
발진
옴의 표면 굴은 주로 손가락 거미줄, 발, 복부 손목, 팔꿈치, 등, 엉덩이, 그리고 외부 [16]생식기 부위에 생긴다.영유아와 면역억제자를 제외하고, 일반적으로 얼굴이나 두피의 피부에서는 감염이 발생하지 않는다.굴은 표피에서 [16]성진드기의 굴착으로 만들어진다.손바닥과 발바닥의 물집과 농포는 유아의 [18]두드러기 증상이다.
대부분의 사람들에게, 굴을 파고드는 진드기의 흔적은 피부에 있는 선형 또는 S자 모양의 흔적으로 종종 작은 여드름 같은 모기나 곤충에 물린 자국을 동반합니다.이러한 징후는 손가락과 발가락의 거미줄, 생식기 주변, 피부의 복주름, 그리고 [18]가슴 아래와 같은 신체의 틈새에서 종종 발견됩니다.
증상은 보통 감염 후 2주에서 6주 후에 나타나는데, 전에는 옴에 노출되지 않은 사람들이다.이전에 피폭된 사람은 감염 후 며칠 이내에 증상이 나타날 수 있다.그러나 몇 달 또는 몇 [19]년 후에 증상이 나타날 수 있습니다.
딱지
HIV/AIDS, 암 또는 면역억제제 복용자와 같이 면역체계가 손상된 노인,[16][19][20] 장애인, 그리고 사람들은 갑각류에 걸리기 쉽습니다.면역력이 약한 사람들에게 숙주는 진드기의 더 비옥한 번식지가 되고, 진드기는 얼굴을 제외한 몸 전체에 퍼진다.갑각질 옴의 진드기는 신뢰되지 않은 옴의 진드기보다 더 치명적이지는 않지만, 훨씬 더 많다.딱지가 있는 사람들은 비늘이 있는 발진, 약간의 가려움증, 그리고 많은 수의 딱지 진드기가 포함된 두꺼운 피부 껍질을 보인다.이러한 이유로, 갑각성 옴이 있는 사람들은 전형적인 [3][21]옴이 있는 사람들보다 다른 사람들에게 더 잘 전염된다.이러한 지역은 특히 진드기 박멸을 어렵게 한다.왜냐하면 지각이 진드기를 국소적 살충제/살충제로부터 보호하기 때문에 진드기 [citation needed]박멸을 오래 지속할 필요가 있기 때문이다.
원인
딱지진드기

18세기에, 이탈리아의 생물학자 조반니 코시모 보노모와 디아신토 세스토니 (1637–1718)는 현재 사르콥테스 스카비라고 불리는 진드기를 옴의 원인으로 묘사했다.사콥테는 피부 기생충의 한 속이며 진드기의 큰 과의 일부로 통칭하여 딱지진드기로 알려져 있다.이 유기체들은 성인과 같은 8개의 다리를 가지고 있고 거미와 [citation needed]진드기와 같은 계통발생학급(Arachnida)에 놓여 있다.
딱지진드기는 크기가 0.5mm 미만이지만 때로는 흰색 핀포인트로 볼 수 있다.육중한 암컷은 숙주의 죽은 가장 바깥 층에 터널을 뚫어 얕은 굴에 알을 심습니다.알은 3일에서 10일 사이에 애벌레로 부화한다.이 어린 진드기는 피부 위를 돌아다니며 성충이 되기 전에 "님팔" 단계로 탈모합니다. 성충은 숙주의 피부에서 3~4주 동안 삽니다.수컷은 피부 위에서 배회하며, 때때로 피부 속으로 파고든다.일반적으로 건강한 위생인에게 감염되어 신뢰할 수 없는 딱지가 있는 성충의 수는 평균 [22]약 11마리의 암컷이 굴에 있는 정도로 적다.
피부 내부와 피부 위의 진드기의 이동은 심한 가려움을 유발하며, 이는 알레르겐에 대한 세포 매개 염증 반응 지연의 특징을 가지고 있다.IgE 항체는 혈청 및 감염 부위에 존재하며, 이는 진드기 체내의 여러 단백질 알레르겐에 반응한다.이들 중 일부는 집먼지 진드기에서 나오는 알레르겐에 교차반응한다.감염된 사람에게서 즉각적인 항체 매개 알레르기 반응(휠)이 유도되었지만 건강한 사람에게는 유도되지 않았다. 이러한 유형의 즉각적인 과민성은 이전에 감염된 사람에게서 관찰된 훨씬 더 빠른 알레르기 피부 반응을 설명하는 것으로 생각된다(특히 전위 감염).(2년 [22]전)
전송
옴은 전염성이 있고 감염된 [23]사람과 장기간 신체 접촉을 통해 감염될 수 있다.대부분의 경우 다른 형태의 피부 대 피부 접촉을 통해 획득되지만 성관계를 포함한다.드물게, 옴은 옷, 수건, 침구를 공유함으로써 발생할 수 있지만, 이것은 주요 전염 수단이 아니다. 개별 진드기는 상온에서 [24][25]사람의 피부에서 최대 2~3일 동안만 생존할 수 있다.이와 마찬가지로, 라텍스 콘돔은 성관계 중 옴 전염에 효과적이지 않다. 왜냐하면 진드기는 일반적으로 성기관 [26]이외의 부위에서 한 개체에서 다른 개체로 이동하기 때문이다.
의료 종사자는 [27]환자와 장기간 접촉할 수 있기 때문에 환자의 옴에 걸릴 위험이 있습니다.
병태생리학
그 증상은 정확히 어떤 단백질이 연구 대상으로 남아 있기는 하지만 숙주의 몸이 진드기 단백질에 대해 알레르기 반응을 일으켜 발생합니다.진드기 단백질은 또한 피부 아래에 축적된 진드기 배설물에 내장으로부터 존재한다.알레르기 반응은 지연형(세포 매개형)과 즉시형(항체 매개형) 모두이며 IgE를 수반한다(항체는 [22]재감염 시 매우 빠른 증상을 매개하는 것으로 추정됨).모든 진드기가 죽은 후에도 알레르기형 증상(가렵음)은 며칠, 심지어 몇 주 동안 계속됩니다.진드기 퇴치 후 며칠 동안 새로운 병변이 나타날 수 있습니다.옴으로 인한 결절성 병변은 진드기가 [22]죽은 후 몇 주 동안 증상이 지속될 수 있다.
옴의 비율은 온도와 음의 관계가 있고 [28]습도와 양의 관계가 있습니다.
진단.
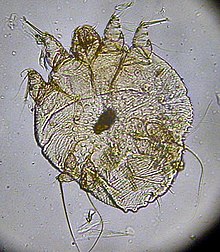
딱지는 전형적인 두 곳의 병변과 함께 확산성 가려움증이 있거나 다른 가구원에게 [11]가려움이 있을 때 흔히 나타나는 지리적 영역에서 임상적으로 진단할 수 있다.옴의 전형적인 징후는 피부 [11]안에 진드기가 만든 굴이다.굴을 탐지하기 위해 의심 부위를 만년필 또는 국소용 테트라사이클린 용액으로 문지르면 특별한 빛 아래에서 빛이 납니다.그런 다음 알코올 패드로 피부를 닦습니다.만약 사람이 옴에 감염되면, 특징적인 지그재그 또는 S 패턴의 굴이 피부 전체에 나타날 것이다. 그러나 굴이 드물고 긁힌 [11]자국에 의해 가려질 수 있기 때문에 이 테스트를 해석하는 것은 어려울 수 있다.딱지진드기 또는 그 알과 분변 알갱이 [11]중 하나를 발견함으로써 최종 진단을 한다.이러한 징후를 찾는 작업에는 의심스러운 부위를 긁어내거나, 샘플을 수산화칼륨에 장착하고 현미경으로 검사하거나, 피부를 직접 [16]검사하기 위해 피부 내시경 검사를 사용하는 작업이 포함됩니다.
차동 진단
초기 옴 침입의 증상은 피부염, 매독, 홍반, 다양한 두드러기 관련 증후군, 알레르기 반응, 백선 관련 질병, 그리고 이나 [29]벼룩과 같은 다른 외부 기생충을 포함한 다른 피부 질환을 반영한다.
예방
국소 페르메트린 또는 경구 이버멕틴을 사용하는 대량 치료 프로그램은 많은 [11]모집단에서 옴의 유병률을 줄이는데 효과적이었다.옴에 대한 백신은 없다.감염([11]증상적) 증상이 없더라도 재발률을 줄이기 위해 가까운 모든 접촉자를 동시에 치료하는 것이 좋습니다.진드기는 숙주 없이 2~3일 정도만 생존할 수 있기 때문에, 환경에 있는 다른 물체들은 갑각질 옴의 경우를 제외하고는 전염될 위험이 거의 없다.따라서 청소는 [11]별로 중요하지 않습니다.옴이 있는 사람들이 사용하는 방은 철저한 [30]청소가 필요하다.
관리
많은 약들이 옴 치료에 효과적이다.치료는 전체 가정과 최근에 감염된 [11]개인과 장기간 접촉한 다른 모든 가구와 관련이 있어야 한다.가려움을 다스리는 방법으로는 항히스타민제와 처방된 항염증제가 [31]있습니다.지난 3일 동안 사용한 침구, 의류, 수건은 뜨거운 물에 세탁한 후 뜨거운 [32]건조기에 말려야 한다.
페르메트린
피레트로이드 살충제인 페르메트린은 [33]딱지에 가장 효과적인 치료제이며 여전히 [11][34]선택적인 치료제이다.보통 잠들기 전에 목 아래까지 발라 8시간에서 14시간 정도 두었다가 [11]아침에 씻어냅니다.증상 부위뿐만 아니라 피부 표면 전체를 코팅하는 데 주의해야 합니다. 치료하지 않고 방치된 피부 부분은 하나 이상의 진드기가 생존할 수 있는 "안전한 안식처"를 제공할 수 있습니다.많은 의사들이 예방책으로 3일에서 7일 후에 두 번째 도포를 권장하지만 페르메트린은 알과 부화 진드기를 죽이기 때문에 보통 한 번 바르면 충분하다.갑각화 옴은 여러 번 바르거나 경구용 이버멕틴(아래)[11][34][35]으로 보충 치료가 필요할 수 있습니다.퍼메트린은 보통 견딜 [16]수 있는 피부에 약간의 자극을 줄 수 있습니다.
아이버멕틴
구강 이버멕틴은 종종 한 [4][11]번 복용하면 옴을 근절하는데 효과적이다.이것은 갑각질 옴에 대한 선택적인 치료법이며,[11][16] 때때로 국소제와 함께 처방되기도 한다.유아에게 테스트되지 않았으며, [16]6세 미만의 어린이에게는 권장되지 않습니다.
국소적 아이버멕틴 제제는 성인의 옴에 효과적인 것으로 나타났지만, 현재 미국에서는 이러한 제제가 하나만 제공되고 있으며 [36]옴 치료제로 FDA가 승인하지 않았다.그것은 또한 육식동물 관리에도 유용했다.[37][38]
한 리뷰는 페르메트린의 효능이 전신 또는 국소 아이버멕틴의 [39]효능과 유사하다는 것을 발견했다.별도의 검토 결과 경구 이베멕틴은 보통 딱지 치료에 효과적이지만 국소 [40]퍼메트린보다 치료 실패율이 더 높은 것으로 밝혀졌다.또 다른 리뷰에서는 경구용 아이벡틴이 효능과 [41]안전성 사이에서 합리적인 균형을 제공한다는 것을 발견했다.한 연구는 아이버멕틴을 정기적으로 [42]복용하는 인구에서 두드러지게 줄어든다는 것을 증명했다; 이 약은 [43]1987년부터 개발자인 Merck가 이 약을 무료로 제공하는 것을 시작으로, 특히 열대의 가난한 사람들과 소외된 사람들 사이에서 옴과 다른 기생충 질병을 치료하는데 널리 사용되고 있다.
다른이들
다른 치료법으로는 린단, 벤조산벤질, 크로타미톤, 말라티온,[11][16] 유황제제가 있다.린데인은 효과가 있지만, 잠재적인 신경독성에 대한 우려로 인해 많은 [16]나라에서 사용이 제한되고 있다.캘리포니아에서는 [44]금지되어 있지만 다른 주에서는 2차 치료제로 사용될 [45]수 있습니다.유황 연고나 벤질벤조산염은 [16]저렴한 가격 때문에 개발도상국에서 종종 사용된다. 10%의 유황 용액이 [46]효과가 있는 것으로 나타났으며, 많은 사람들이 유황 제품의 냄새를 [16]불쾌하게 여기지만, 유황 연고는 보통 최소 일주일 동안 사용된다.크로타미톤은 제한된 [16]연구에서 페르메트린보다 덜 효과적인 것으로 밝혀졌다.페메트린의 [11]피부 흡수에 대한 우려 때문에 어린이에게는 페메트린 대신 크로타미톤이나 유황 제제가 권장되기도 한다.
커뮤니티
옴은 많은 개발도상국에서 [11]풍토병이며, 시골과 외딴 지역에서 특히 문제가 되는 경향이 있다.이러한 환경에서는 높은 재감염률로 인해 개인에 대한 치료가 비효율적이기 때문에 질병 발생률을 낮추기 위한 지역사회 차원의 통제 전략이 필요하다.공동 개입이 전체 지역사회를 하나의 [47]공동 노력으로 치료하는 것을 목표로 하는 경우 대규모 대량 약물 투여 전략이 필요할 수 있다.비록 그러한 전략들이 이러한 종류의 공동체에서 옴의 부담을 줄일 수 있다는 것을 보여주었지만,[47][48] 약물의 선택을 포함하여 채택할 수 있는 최선의 전략에 대한 논란은 여전히 남아 있다.
이러한 대규모 개입을 비용 효과적이고 지속 가능한 방법으로 실시하기 위해 필요한 자원은 매우 크다.게다가, 풍토병은 주로 빈곤하고 외진 지역에 한정되어 있기 때문에, 정책 입안자나 국제 [47][48]기부자로부터 큰 주목을 받지 못하고 있는 공중 보건 문제입니다.
역학
딱지는 티네아,[11] 화피와 함께 어린이에게서 가장 흔한 세 가지 피부 질환 중 하나이다.2010년 현재 약 1억 명(인구 1.5%)에게 영향을 미치고 있으며,[12] 발생 빈도는 성별과 관련이 없다.진드기는 전 세계에 분포하며 다양한 [21]기후의 모든 연령, 인종, 사회경제 계층을 균등하게 감염시킨다.딱지는 비위생적인 생활환경의 [49]혼잡한 지역에서 더 자주 나타난다.2009년 현재 세계적으로 매년 약 3억 건의 옴이 발생하고 있지만, 다양한 당사자들은 그 수치가 과대평가되거나 [19][50]과소평가되고 있다고 주장한다.전 세계 인구의 약 1~10%가 옴에 감염된 것으로 추정되지만, 특정 집단에서는 50~80%[11]까지 감염률이 높을 수 있다.
역사
옴은 고대부터 사람에게서 관찰되어 왔다.이집트와 중동의 고고학적 증거는 옴이 기원전 [17][51]494년에 존재했다는 것을 암시한다.기원전 4세기에, 아리스토텔레스는 "이"에 대해 "찌르면 작은 여드름에서 탈출할 수 있다"고 보고했는데, 이것은 [52]옴과 일치하는 묘사이다.아랍의 의사인 Ibn Zuhr은 옴진드기의 [53]임상적 설명을 최초로 제공한 것으로 알려져 있다.
로마의 백과사전 작가이자 의학 작가인 아울루스 코르넬리우스 셀수스 c.(기원전 25년–서기 50년)는 이 병을 "스카비"라고 명명하고 특징적인 특징들을 [52]기술한 것으로 인정받고 있다.딱지의 기생충 병인은 이탈리아의 의사 지오반니 코시모 보노모 (1663–1696)에 의해 1687년 그의 편지 "인체의 육충에 관한 관찰"[52]에서 기록되었다.보노모의 묘사는 옴을 원인이 [17][51]잘 알려진 최초의 인간 질병 중 하나로 확립했다.
19세기 후반에서 20세기 중반 유럽에서는 윌킨슨 연고의 의학적 약칭으로 불리는 유황 함유 연고가 옴의 국소 치료에 널리 사용되었다.여러 [54]버전의 연고의 성분과 기원은 1945년 영국 의학 저널에 발표된 통신문에 자세히 나와 있다.
사회와 문화
국제 딱지 통제 동맹은 [5][48][55]2012년에 시작되었으며, 15개국 이상에서 150명 이상의 연구원, 임상의 및 공중 보건 전문가들이 모여 있습니다.그것은 세계보건기구에 [48]옴이 전 세계에 미치는 영향을 알리는 데 성공했다.그 결과, WHO는 방치된 열대성 질병과 다른 방치된 [56]조건의 공식 목록에 옴을 포함시켰다.
동물의 딱지
딱지는 많은 가축과 야생 동물에서 발생할 수 있다; 이러한 감염을 일으키는 진드기는 전형적으로 인간의 [16]형태를 유발하는 진드기와는 다른 아종이다.이 아종들은 그들의 일반적인 숙주가 아닌 동물들에 감염될 수 있지만, 그러한 감염은 [16]오래가지 않는다.옴에 감염된 동물들은 심한 가려움과 2차 피부 감염을 겪는다.그들은 종종 살이 빠지고 [22]쇠약해진다.
가축에서 가장 자주 진단되는 딱지의 형태는 개와 고양이에서 가장 흔하게 발견되는 아종인 Sarcoptes scabiei canis에 의해 야기되는 sarcoptic mange이다.육종 멍게는 감염된 [57]동물과 장기간 접촉하는 사람에게 전염될 수 있으며, 옷으로 덮인 피부 표면에 분포되어 있다는 점에서 인간 옴과 구별된다.옴에 감염된 가금류는 "끔찍한 다리"로 알려진 것을 발달시킨다.가축이 가축의 보살핌을 받지 않고 야생화된 가축들은 종종 옴과 다른 [58]질병들에 의해 영향을 받는다.가축이 아닌 동물들도 옴이 생기는 것이 관찰되었다.예를 들어 고릴라는 인간이 사용하는 [59]물건과 접촉함으로써 감염되기 쉬운 것으로 알려져 있다.
딱지는 또한 [60][61][62][63]소의 걱정거리이다.
조사.
목시덱틴은 옴 [64]치료제로 평가되고 있다.그것은 수의학에서 육종 망치를 포함한 다양한 기생충을 치료하기 위해 확립되었다.이버멕틴에 비해 인간의 반감기가 길기 때문에 잠재적인 [65]활동 지속 시간이 있다는 장점이 있습니다.
티트리 오일은 실험실 [66]환경에서 효과가 있는 것으로 보입니다.
레퍼런스
- ^ a b c Gates RH (2003). Infectious disease secrets (2nd ed.). Philadelphia: Elsevier, Hanley Belfus. p. 355. ISBN 978-1-56053-543-0.
- ^ a b c d e f g h i j k l "Parasites – Scabies Disease". Center for Disease Control and Prevention. 2 November 2010. Archived from the original on 2 May 2015. Retrieved 18 May 2015.
- ^ a b c d e f g h i j k l m "Epidemiology & Risk Factors". Centers for Disease Control and Prevention. 2 November 2010. Archived from the original on 29 April 2015. Retrieved 18 May 2015.
- ^ a b c "WHO -Water-related Disease". World Health Organization. Archived from the original on 22 October 2010. Retrieved 10 October 2010.
- ^ a b c d e "Scabies". World Health Organization. Archived from the original on 18 May 2015. Retrieved 18 May 2015.
- ^ Ferri FF (2010). "Chapter S". Ferri's differential diagnosis : a practical guide to the differential diagnosis of symptoms, signs, and clinical disorders (2nd ed.). Philadelphia, PA: Elsevier/Mosby. ISBN 978-0323076999.
- ^ a b "Parasites – Scabies Medications". Center for Disease Control and Prevention. 2 November 2010. Archived from the original on 30 April 2015. Retrieved 18 May 2015.
- ^ a b Vos, Theo; et al. (October 2016). "Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1545–1602. doi:10.1016/S0140-6736(16)31678-6. PMC 5055577. PMID 27733282.
- ^ Dressler C, Rosumeck S, Sunderkötter C, Werner RN, Nast A (November 2016). "The Treatment of Scabies". Deutsches Ärzteblatt International. 113 (45): 757–762. doi:10.3238/arztebl.2016.0757. PMC 5165060. PMID 27974144.
- ^ a b c d e f "Parasites - Scabies Treatment". Center for Disease Control and Prevention. 2 November 2010. Archived from the original on 28 April 2015. Retrieved 18 May 2015.
- ^ a b c d e f g h i j k l m n o p q r s Andrews RM, McCarthy J, Carapetis JR, Currie BJ (December 2009). "Skin disorders, including pyoderma, scabies, and tinea infections". Pediatric Clinics of North America. 56 (6): 1421–40. doi:10.1016/j.pcl.2009.09.002. PMID 19962029.
- ^ a b Vos T, Flaxman AD, Naghavi M, Lozano R, Michaud C, Ezzati M, et al. (December 2012). "Years lived with disability (YLDs) for 1160 sequelae of 289 diseases and injuries 1990-2010: a systematic analysis for the Global Burden of Disease Study 2010". Lancet. 380 (9859): 2163–96. doi:10.1016/S0140-6736(12)61729-2. PMC 6350784. PMID 23245607.
- ^ Mosby's Medical, Nursing & Allied Health Dictionary (4 ed.). Mosby-Year Book Inc. 1994. p. 1395. ISBN 9780801672255.
- ^ Georgis' Parasitology for Veterinarians (10 ed.). Elsevier Health Sciences. 2014. p. 68. ISBN 9781455739882.
- ^ a b "Scabies". CDC Parasitology Diagnostic Web Site. Archived from the original on 20 February 2009. Retrieved 9 February 2009.
- ^ a b c d e f g h i j k l m n o p q Hay RJ (2009). "Scabies and pyodermas--diagnosis and treatment". Dermatologic Therapy. 22 (6): 466–74. doi:10.1111/j.1529-8019.2009.01270.x. PMID 19889132. S2CID 41376428.
- ^ a b c Markell EK, John DC, Petri WH (2006). Markell and Voge's medical parasitology (9th ed.). St. Louis, Mo: Elsevier Saunders. ISBN 978-0-7216-4793-7.
- ^ a b "Scabies" (PDF). DermNet NZ. Archived from the original (PDF) on 27 March 2009.
- ^ a b c Bouvresse S, Chosidow O (April 2010). "Scabies in healthcare settings". Current Opinion in Infectious Diseases. 23 (2): 111–8. doi:10.1097/QCO.0b013e328336821b. PMID 20075729. S2CID 206001293.
- ^ Hicks MI, Elston DM (2009). "Scabies". Dermatologic Therapy. 22 (4): 279–92. doi:10.1111/j.1529-8019.2009.01243.x. PMID 19580575. S2CID 221647574.
- ^ a b "DPDx – Scabies". Laboratory Identification of Parasites of Public Health Concern. CDC. Archived from the original on 20 February 2009.
- ^ a b c d e Walton SF, Currie BJ (April 2007). "Problems in diagnosing scabies, a global disease in human and animal populations". Clinical Microbiology Reviews. 20 (2): 268–79. doi:10.1128/CMR.00042-06. PMC 1865595. PMID 17428886.
- ^ Turkington C, Dover JS (2006). The Encyclopedia of Skin and Skin Disorders. New York: Facts on File inc. ISBN 978-0-8160-6403-8.
- ^ "Scabies Causes". WebMD. October 2010. Archived from the original on 22 September 2010. Retrieved 9 October 2010.
- ^ Chosidow O (April 2006). "Clinical practices. Scabies". The New England Journal of Medicine. 354 (16): 1718–27. doi:10.1056/NEJMcp052784. PMID 16625010.
- ^ "Scabies – Fast Facts". American Social Health Association. Archived from the original on 22 April 2011. Retrieved 9 October 2010.
- ^ FitzGerald D, Grainger RJ, Reid A (February 2014). "Interventions for preventing the spread of infestation in close contacts of people with scabies". The Cochrane Database of Systematic Reviews. 2 (2): CD009943. doi:10.1002/14651858.CD009943.pub2. PMID 24566946.
- ^ Liu JM, Wang HW, Chang FW, Liu YP, Chiu FH, Lin YC, et al. (2016). "The effects of climate factors on scabies. A 14-year population-based study in Taiwan". Parasite. 23: 54. doi:10.1051/parasite/2016065. PMC 5134670. PMID 27905271.

- ^ Arlian LG (1989). "Biology, host relations, and epidemiology of Sarcoptes scabiei". Annual Review of Entomology. 34 (1): 139–61. doi:10.1146/annurev.en.34.010189.001035. PMID 2494934.
- ^ "Prevention and Control – Scabies". Center for Disease Control and Prevention. Archived from the original on 7 March 2010. Retrieved 9 October 2010.
- ^ Vañó-Galván S, Moreno-Martin P (July 2008). "Generalized pruritus after a beach vacation. Diagnosis: scabies". Cleveland Clinic Journal of Medicine. 75 (7): 474, 478. doi:10.3949/ccjm.75.7.474. PMID 18646583. S2CID 72142958.
- ^ "Parasites - Scabies". cdc.gov. 2 November 2010. Archived from the original on 11 December 2014. Retrieved 11 December 2014.
- ^ Strong M, Johnstone P (July 2007). Strong M (ed.). "Interventions for treating scabies". The Cochrane Database of Systematic Reviews (3): CD000320. doi:10.1002/14651858.CD000320.pub2. PMC 6532717. PMID 17636630.
- ^ a b "Scabies". Illinois Department of Public Health. January 2008. Archived from the original on 5 December 2010. Retrieved 7 October 2010.
- ^ The Pill Book. Bantam Books. 2010. pp. 867–69. ISBN 978-0-553-59340-2.
- ^ Victoria J, Trujillo R (2001). "Topical ivermectin: a new successful treatment for scabies". Pediatric Dermatology. 18 (1): 63–5. doi:10.1046/j.1525-1470.2001.018001063.x. PMID 11207977. S2CID 39384922.
- ^ Soll MD, d'Assonville JA, Smith CJ (1992). "Efficacy of topically applied ivermectin against sarcoptic mange (Sarcoptes scabiei var. bovis) of cattle". Parasitology Research. 78 (2): 120–2. doi:10.1007/BF00931652. PMID 1557323. S2CID 28579947.
- ^ Carr PC, Brodell RT (March 2016). "IMAGES IN CLINICAL MEDICINE. Scabies". The New England Journal of Medicine. 374 (11): e13. doi:10.1056/NEJMicm1500116. PMID 26981951.
- ^ Rosumeck S, Nast A, Dressler C (April 2018). "Ivermectin and permethrin for treating scabies". The Cochrane Database of Systematic Reviews. 2018 (4): CD012994. doi:10.1002/14651858.CD012994. PMC 6494415. PMID 29608022.
- ^ Dhana A, Yen H, Okhovat JP, Cho E, Keum N, Khumalo NP (January 2018). "Ivermectin versus permethrin in the treatment of scabies: A systematic review and meta-analysis of randomized controlled trials". Journal of the American Academy of Dermatology. 78 (1): 194–198. doi:10.1016/j.jaad.2017.09.006. PMID 29241784.
- ^ Thadanipon K, Anothaisintawee T, Rattanasiri S, Thakkinstian A, Attia J (May 2019). "Efficacy and safety of antiscabietic agents: A systematic review and network meta-analysis of randomized controlled trials". Journal of the American Academy of Dermatology. 80 (5): 1435–1444. doi:10.1016/j.jaad.2019.01.004. PMID 30654070.

- ^ Crump A, Ōmura S (10 February 2011). "Ivermectin, 'wonder drug' from Japan: the human use perspective". Proceedings of the Japan Academy. Series B, Physical and Biological Sciences. 87 (2): 13–28. Bibcode:2011PJAB...87...13C. doi:10.2183/pjab.87.13. PMC 3043740. PMID 21321478.
- ^ Laing R, Gillan V, Devaney E (June 2017). "Ivermectin - Old Drug, New Tricks?". Trends in Parasitology. 33 (6): 463–472. doi:10.1016/j.pt.2017.02.004. PMC 5446326. PMID 28285851.

- ^ Humphreys EH, Janssen S, Heil A, Hiatt P, Solomon G, Miller MD (March 2008). "Outcomes of the California ban on pharmaceutical lindane: clinical and ecologic impacts". Environmental Health Perspectives. 116 (3): 297–302. doi:10.1289/ehp.10668. PMC 2265033. PMID 18335094.
- ^ "FDA Public Health Advisory: Safety of Topical Lindane Products for the Treatment of Scabies and Lice". Fda.gov. 30 April 2009. Archived from the original on 26 November 2010. Retrieved 14 November 2010.
- ^ Jin-gang A, Sheng-xiang X, Sheng-bin X, Jun-min W, Song-mei G, Ying-ying D, et al. (October 2010). "Quality of life of patients with scabies". Journal of the European Academy of Dermatology and Venereology. 24 (10): 1187–91. doi:10.1111/j.1468-3083.2010.03618.x. PMID 20236379. S2CID 21544520.
- ^ a b c Hay RJ, Steer AC, Chosidow O, Currie BJ (April 2013). "Scabies: a suitable case for a global control initiative". Current Opinion in Infectious Diseases. 26 (2): 107–9. doi:10.1097/QCO.0b013e32835e085b. PMID 23302759. S2CID 26416151.
- ^ a b c d Engelman D, Kiang K, Chosidow O, McCarthy J, Fuller C, Lammie P, et al. (2013). "Toward the global control of human scabies: introducing the International Alliance for the Control of Scabies". PLOS Neglected Tropical Diseases. 7 (8): e2167. doi:10.1371/journal.pntd.0002167. PMC 3738445. PMID 23951369.
- ^ Green MS (1989). "Epidemiology of scabies". Epidemiologic Reviews. 11 (1): 126–50. doi:10.1093/oxfordjournals.epirev.a036033. PMID 2509232.
- ^ Hicks MI, Elston DM (July–August 2009). "Scabies". Dermatologic Therapy. 22 (4): 279–92. doi:10.1111/j.1529-8019.2009.01243.x. PMID 19580575. S2CID 221647574.
- ^ a b "Scabies homepage". Stanford University. Archived from the original on 13 May 2010. Retrieved 9 October 2010.
- ^ a b c Roncalli RA (July 1987). "The history of scabies in veterinary and human medicine from biblical to modern times". Veterinary Parasitology. 25 (2): 193–8. doi:10.1016/0304-4017(87)90104-X. PMID 3307123.
- ^ "Ibn Zuhr".
- ^ Goldsmith WN (1945). "Wilkinson's ointment". Br Med J. 1 (4392): 347–48. doi:10.1136/bmj.1.4392.347-c. PMC 2056959.
- ^ "International Alliance for the Control of Scabies". International Alliance for the Control of Scabies. Archived from the original on 2 February 2014. Retrieved 1 February 2014.
- ^ "The 17 neglected tropical diseases". Neglected tropical diseases. World Health Organization. Archived from the original on 22 February 2014. Retrieved 1 February 2014.
- ^ Borgman W(2006년 6월 30일).딱지라고 불리는 개 관리인은 사람에게 전염될 수 있다.Orlando Sentinel 아카이브 2015-02-16 Wayback Machine에서 보관.2015년 2월 16일 취득.
- ^ "Bali Animal Welfare Association". Archived from the original on 26 February 2010. Retrieved 28 July 2009.
- ^ "Uganda: Out of the Wild". Frontline. PBS. Archived from the original on 5 November 2013. Transcript A Death In Tehran FRONTLINE PBS (section on rare diseases in Uganda). Retrieved 4 November 2013.
- ^ Reichard, Mason V. (15 May 2015). "Mange in Cattle - Integumentary System". Merck Veterinary Manual. Retrieved 22 April 2022.
- ^ Patrick, Carl D. (2014). "Cattle Scabies" (PDF). Beef Cattle Handbook. Texas A & M University Extension Beef Cattle Resource Committee. pp. 1–3.
- ^ Roberts, Irwin H.; Cobbett, N. G. "Cattle scabies". Yearbook of Agriculture. Washington, DC: US Department of Agriculture. p. 591.: 292–297
- ^ "Beef cattle-Scabies mite". Pacific Northwest Pest Management Handbooks. Pacific Northwest Extension (Oregon, Washington, Idaho). 22 October 2015. Retrieved 22 April 2022.
- ^ Mounsey KE, Bernigaud C, Chosidow O, McCarthy JS (March 2016). "Prospects for Moxidectin as a New Oral Treatment for Human Scabies". PLOS Neglected Tropical Diseases. 10 (3): e0004389. doi:10.1371/journal.pntd.0004389. PMC 4795782. PMID 26985995.
- ^ Prichard R, Ménez C, Lespine A (December 2012). "Moxidectin and the avermectins: Consanguinity but not identity". International Journal for Parasitology. Drugs and Drug Resistance. 2: 134–53. doi:10.1016/j.ijpddr.2012.04.001. PMC 3862425. PMID 24533275.
- ^ Thomas J, Carson CF, Peterson GM, Walton SF, Hammer KA, Naunton M, et al. (February 2016). "Therapeutic Potential of Tea Tree Oil for Scabies". The American Journal of Tropical Medicine and Hygiene. 94 (2): 258–266. doi:10.4269/ajtmh.14-0515. PMC 4751955. PMID 26787146.