요
Yaws| 요 | |
|---|---|
| 기타 이름 | 프람베시아 트로피카, 흉선증, 폴리파필로마,[1] 비독성 풍토 매독,[2] 파랑기 및 파루(말레이),[3] 부바(스페인),[3][3] 프람베시[5](프랑스),[3] 프람베시아([4]독일), 바카토(마귀다나오아)[3] |
 | |
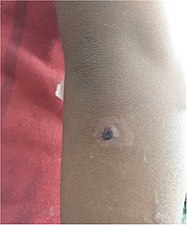
| Treponema pallidum pertenue 세균 감염으로 인한 팔꿈치 결절 | |
| 전문 | 전염병 |
| 증상 | 피부, 궤양, 관절, 뼈의[6] 심한 붓기 |
| 원인들 | Treponema pallidum pertenue는 직접[7] 접촉에 의해 확산됩니다. |
| 진단 방법 | 증상, 혈액항체검사, 중합효소 연쇄반응을[7] 바탕으로 |
| 예방 | 대량[7] 처리 |
| 약 | 아지트로마이신, 벤자틴 페니실린[7] |
| 빈도수. | 46,000 ~ 500,000[7][8] |
요는 스피로헤테균 Treponema pallidum pertenue에 의해 [6][8]피부, 뼈, 관절의 열대성 감염이다.이 질병은 [6]지름이 2에서 5cm (0.79에서 1.97인치)인 둥글고 단단한 피부 붓기로 시작된다.중앙이 갈라져 [6]궤양이 생길 수 있다.이 초기 피부 병변은 일반적으로 3~6개월 [7]후에 치유됩니다.몇 주 또는 몇 년 후에 관절과 뼈가 아프고, 피로가 생기고, 새로운 피부 [6]손상이 나타날 수 있습니다.손바닥과 발바닥의 피부가 두꺼워져서 [7]갈라질 수 있다.뼈([7]특히 코뼈)가 변형될 수 있습니다.5년 이상 경과하면 넓은 부위의 피부가 사망하여 [6]흉터가 남을 수 있습니다.
요는 감염된 사람의 [7]병변에서 나온 유체와 직접 접촉함으로써 퍼집니다.접촉은 보통 성적인 [7]성향이 아니다.이 병은 어린이들 사이에서 가장 흔하게 발생하는데,[6] 그들은 함께 놀면서 전염시킨다.다른 관련된 트레포네마 질환으로는 베젤(T. pallidum stomatum), 핀타(T. carateum), 매독(T. p. pallidum)[7]이 있다.요는 종종 [7]병변의 외관에 의해 진단됩니다.혈액 항체 검사는 유용할 수 있지만, 이전의 [7]감염과 현재의 감염을 분리할 수는 없습니다.중합효소 연쇄반응은 가장 정확한 [7]진단방법이다.
백신은 아직 [9]발견되지 않았다.예방은 부분적으로 질병을 가진 사람들을 치료함으로써 이루어지며,[7] 그로 인해 전염의 위험을 감소시킨다.질병이 흔한 곳에서는 지역 사회 전체를 치료하는 [7]것이 효과적이다.청결과 위생상태를 개선하면 [7]확산도 감소한다.치료는 일반적으로 구강 아지트로마이신 또는 [7]주사에 의한 벤자틴 페니실린을 포함한 항생제를 사용하여 이루어집니다.치료를 받지 않으면 10%의 [7]사례에서 신체적 기형이 발생합니다.
요는 2012년 [6][7]현재 최소 13개 열대 국가에서 흔하다.감염의 거의 85%는 가나, 파푸아 뉴기니, 솔로몬 [10]제도 등 3개국에서 발생했다.그 병은 [7]사람에게만 전염된다.1950년대와 1960년대 세계보건기구의 노력으로 환자 수가 95%[7] 감소했다.그 후, 발병 건수가 증가했지만,[7] 2020년까지 세계적으로 구제역을 근절하기 위한 새로운 노력과 함께.1995년에는 감염자 수가 50만 [8]명 이상으로 추정되었다.2016년에 보고된 건수는 59,[11]000건이었다.비록 이 질병에 대한 최초의 기술 중 하나가 1679년에 빌렘 피소에 의해 만들어졌지만, 고고학적 증거는 160만년 [6]전까지만 해도 인류의 조상들 사이에 요가 존재했을 수도 있다는 것을 암시한다.
징후 및 증상
요는 1차, 2차 및 3차로 분류됩니다. 이것은 유용하지만 사람들은 종종 여러 단계를 [2]혼합합니다.
감염 후 9-90일 이내(일반적으로 약 21일[2])에는 통증이 없지만 독특한 "모양" 결절이 나타납니다.[2]처음에는 빨갛게 되고 [12]염증이 생기면 유두종이 [7]되어 궤양이 될 수 있으며,[13][better source needed] 아마도 노란 껍질과 함께 궤양이 될 수 있습니다.어미 요는 다리와 발목에 가장 많이 발견되며 생식기(매독과 [2]달리)에는 거의 발견되지 않습니다.어미 요가 확대되어 사마귀가 생깁니다.근처의 "딸 요"도 [citation needed]동시에 나타날 수 있습니다.이 1차 단계는 흉터가 있는 상태에서 [12]3~6개월 내에 완전히 해결됩니다.그 흉터는 종종 색소가 [2]칠해져 있다.
2차 단계는 수개월에서 2년 후(그러나 보통 1~2개월 후) 발생하며, 따라서 어미 요가 아직 [2]치유되지 않았을 때 시작될 수 있습니다.그것은 박테리아가 혈액과 림프에 퍼질 때 발생한다.그것은 여러 개의 핀헤드 같은 구진에서 시작되는데, 이러한 초기 병변은 자라고 외형이 변하며 흉터가 [2]있든 없든 치유되기 전에 몇 주 동안 지속될 수 있습니다.
2차 요는 일반적으로 손바닥과 발바닥의[12] "요"(이상 색상의 피부 영역)를 포함하여 외관이 다양한 광범위한 피부 병변을 나타낸다(바닥이 아픈 사람이 추측하게[2] 하는 게 같은 걸음걸이로 이름 지어짐).이 경우 [citation needed]박리가 표시될 수 있습니다.이러한 2차 병변은 궤양에 자주 걸리고 전염성이 매우 높지만 [citation needed]6개월 이상 지나면 낫습니다.
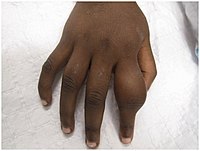
2차 요는 피부와 [12]뼈에 영향을 미칩니다.뼈와 관련된 가장 흔한 문제는 뼈 주변의 염증인 골막염으로 손가락 뼈와 팔다리 아랫부분의 긴 뼈에 자주 발생하며 손가락과 팔다리가 [12]붓는 증상을 일으킨다.이것은 밤에 통증을 유발하고 영향을 받은 뼈가 두꺼워지게 한다.[2]파푸아 뉴기니에서 조사된 감염 아동의 약 75%가 관절통을 [2]보고했다.림프절의 붓기, 발열, 불안감 또한 [12]흔하다.
1차 요와 2차 요(그리고 경우에 따라서는 이러한 단계가 없는 경우) 후에 잠복 감염이 발생합니다.[2]5년 이내(드물게는 10년[2] 이내)에는 재발하고 다시 활성화되어 [12]다른 사람에게 감염될 수 있는 추가적인 2차적 병변을 일으킬 수 있습니다.이러한 재발 병변은 겨드랑이, 입, [2]항문 주변에서 가장 흔하게 발견된다.
2차 병변은 모양이 다양합니다(용어 목록 참조).
여기서는 10세 사람에게서 두 가지 다른 모습(파풀로스 편평 플라그와 노란 조각 결절)이 보인다(둘 다 대규모, 결절 클로즈업).
발바닥 침식, 클로즈업(대규모)더 깊으면 궤양일 것이다
12세의 자바 아동 연령에서 2차 발병.왁스 모형
이전에는 요를 가진 사람의 약 10%가 3차 질환 증상을 보이는 것으로 생각되었지만, 최근에는 3차 요가 덜 자주 [12][2]보고되고 있다.
세 번째 요는 잇몸 결절을 포함할 수 있습니다.그것은 가장 일반적으로 피부에 영향을 미친다.손바닥과 발바닥의 피부가 두꺼워질 수 있습니다(고각화증).관절 부근의 결절 궤양은 조직의 죽음을 초래할 수 있다.골막염은 훨씬 더 심할 수 있다.정강이뼈는 만성 골막염으로 [2]구부러질 수 있다.[12]
요는 심혈관 또는 신경학적 영향을 미칠 수도 있고 그렇지 않을 수도 있다. 결정적인 증거가 부족하다.[2]
비인두염복일란
간고사라고도 알려진 비인두염은 [14][15]보통 연미각에서 유래하여 경구개, 비인두, 코로 퍼져나가서 매미 성형을 일으키고 얼굴 바깥으로 퍼져 나가는 파괴적인 궤양 질환으로, 개입하는 뼈, 연골, 연골 조직을 잠식한다.그것은 요의 말기에 발생하며, 보통 감염의 첫 증상으로부터 5년에서 10년 후에 발생한다.이제 [2]이런 일은 드물어요.매우 드물게,[2] 요는 코 근처의 위턱(곤두)에 뼈 박동을 일으킬 수 있다. 곤두는 요가 흔한 [12]질병일 때에도 드물었다.
원인
이 질병은 감염성 [12]병변과의 피부 대 피부 접촉에 의해 전염되며, 박테리아는 기존의 상처, 물림 또는 [2]긁힘을 통해 침투한다.
초기(1차 및 2차) 요 병변은 세균 부하가 높기 때문에 감염성이 [2]더 높습니다.유두종과 궤양 모두 [7]전염성이 있다.감염은 감염 후 12-18개월 동안 지속되며, 재발하면 더 오래 지속될 것으로 생각됩니다.초기 요 병변은 종종 가렵고 긁힌 선을 따라 더 많은 병변이 형성될 수 있습니다.요는 눈에 잘 띄지 않는 [2]병변으로 진화하고 있을 수 있습니다.
요는 어린이들 사이에서 가장 흔하며,[6] 그들은 함께 놀면서 그것을 퍼뜨린다.그것은 [6][2]자궁에서 엄마로부터 아이로 전염되는 것으로 생각되지 않는다.요는 [2]성병이 아니다.
T. pallidum pertenue는 인간이 아닌 영장류(개코원숭이, 침팬지, 고릴라)에서 확인되었으며, 인간에 대한 실험적인 접종은 요와 같은 질병을 유발합니다.하지만 인간과 영장류 사이의 교차 전염에 대한 증거는 없지만, 인간이 아닌 [6]영장류에서 요(Yaw) 동물 저수지의 가능성을 줄이기 위해 더 많은 연구가 필요하다.
진단.

대부분의 경우 진단은 [16]임상적으로 이루어집니다.초기 병변(특히 궤양성[16][verification needed] 병변)에서 채취한 샘플의 암장 현미경 검사에서 해당 박테리아가 나타날 수 있다. 스피로체테는 가로 0.3µm, 세로 6-20µm에 불과하므로 광장 현미경 검사로는 [2]충분하지 않다.
요 생검의 현미경 검사에서는 종종 국소성 해면증(표피의 특정 부분에 액체가 축적됨)이 있는 투명한 표피과형성증(피부 비후증의 일종)과 유두종증(표면불순증의 일종)이 있는 피부를 발견할 수 있습니다.면역 체계 세포, 호중구, 혈장 세포는 미세 [citation needed]농양을 일으킬 수 있는 밀도로 피부에 축적됩니다.
Warthin-Starry 또는 Levaditi 은색 얼룩은 T. pallidum을 선택적으로 염색하며, 직간접 면역 형광 및 면역 산화효소 테스트를 통해 T. pallidum에 대한 폴리클론 항체를 검출할 수 있다.조직학은 종종 요와 매독을 구별하는 몇 가지 공간적 특징을 보여준다(매독은 표피가 아닌 진피에서 발견될 가능성이 높고 더 많은 내피 세포 증식과 혈관 [2]폐기를 보여준다).
혈청 검사는 진료 지점에서 점점 더 많이 이루어진다.그것들은 트레포네말과 논레포네말의 증가 범위를 포함한다.Treponemal 테스트는 보다 구체적이며 요에 감염된 적이 있는 사람에게 양성입니다. Treponema Pallidum 입자 응집 검사를 포함합니다.논트리포네말 어세이(nontreponemal assay)는 감염과 치료의 진행 상황을 나타내기 위해 사용될 수 있으며, 양성 결과는 회복 후, 특히 조기에 [12]치료된 후 약해지고 음성으로 될 수 있다.여기에는 성병 연구실(VDRL; 현미경 검사 필요)과 신속한 혈장 재긴(RPR; 육안 검사) 검사가 포함되며, 두 검사 모두 항원과 [2]함께 환자 유래 항체를 응집시킵니다.
혈청학적 테스트에서는 요와 밀접하게 관련된 [2]매독을 구별할 수 없습니다. 요와 매독을 구별할 수 있는 테스트는 널리 제공되지 않습니다.두 게놈은 약 0.2% 차이가 난다.PCR과 DNA 염기서열분석은 [2]두 가지를 구별할 수 있다.매독(Treponema pallidum pallidum), 요(Yaws), 베젤(Treponema pallidum pertenue), 핀타(Treponema pallidum folatum)[16] 등 4가지 트레포네마토스를 구별하는 일반적인 혈액 검사도 없다.
Hemophilus ducrayi 감염은 1차 요와 유사한 피부 상태를 유발할 수 있습니다.Hemophilus ducreyi 병변에 감염된 사람은 잠복 요가 있을 수도 있고 없을 수도 있으므로 혈청학적 테스트에서 양성 반응이 나올 수도 있고 아닐 수도 있다.이것은 2010년대 [12]중반에 발견되었다.최근 분산된 Hemophilus ducrayi는 성병 감염에서 [17]요처럼 보이는 피부 궤양 병원체로 진화한 것으로 보인다.
요(Yaw)는 비엔데믹 [2]국가들에서 보고되었다.
치료
치료는 일반적으로 근육 내 벤자틴 벤질페니실린을 한 번 주사하거나 아지트로마이신 또는 테트라사이클린 [citation needed]정제와 같은 다른 항생제 투여를 통해 이루어집니다.페니실린은 적어도 1960년대부터 최전방 치료제였지만,[12] 요에서 페니실린 저항성의 진화에 대한 확실한 증거는 없다.
요 근절을 위한 역사적 전략은 다음과 같다.[12]
| 임상 활성 요의 유병률 | 치료 전략 |
|---|---|
| 하이렌드혈증: 10 % 이상 | 벤자틴 벤질페니실린이 지역사회 전체에 전달되는 (전체 대량 처리) |
| 중간혈증: 5~10% | 모든 활성 환자, 15세 미만 아동 및 감염 환자 접촉자 치료 (대량 처리) |
| 저혈압: 5% 미만 | 모든 활성 환자 및 모든 가정 및 기타 연락처 치료 (대량 처리) |
벤자틴 벤질페니실린은 콜드체인 및 이를 주입할 수 있는 직원이 필요하며 아나필락시스의 위험이 적습니다.그것은 또한 2010년대 동안 안정적으로 이용할 수 없었다; [12]공급 부족이 있었다.
2010년대에는 아지트로마이신의 단일 경구 투여량이 근육 내 페니실린만큼 [18][12]효과가 있는 것으로 나타났다.페니실린과는 달리, 요가 아지트로마이신에 대한 항생제 내성을 진화하고 있다는 강력한 증거가 있습니다; 박테리아에는 두 개의 알려진 돌연변이가 있는데, 각각은 내성을 유발하고 치료제를 비효율적으로 만들 수 있습니다.이것은 근절 [12]노력을 위협하고 있다.
페니실린 치료 후 8-10시간 이내에 병변 생체 [2]검진에서 박테리아를 더 이상 발견할 수 없다.1차 병변과 2차 병변은 보통 2-4주 안에 낫고 뼈의 통증은 2일 [12]안에 개선될 수 있다.충분히 조기에 치료하면 뼈의 기형이 역전되어 [2]치유될 수 있다.1차 및 2차 병변은 완전히 치유될 수 있지만 3차 요의 파괴적 변화는 대부분 되돌릴 [citation needed]수 없습니다.
병변이 치유되지 않거나 RPR 검사 결과가 개선되지 않으면 치료 실패 또는 재감염일 수 있습니다. 일반적으로 치료가 [2]반복됩니다.WHO 가이드라인에 따르면 4주 이내에 치료 실패가 예상되는 경우 마크로라이드 내성 [7]테스트가 필요합니다.
역학
길이 끝나는 곳에서 요가 시작된다.
—WHO saying, quoted by Kingsley Asiedu.[20]
T. pallidum pertenue는 온도와 습도에 [citation needed]의존하기 때문에 요는 남미, 아프리카, 아시아 및 [9][7]오세아니아의 습한[12] 열대림 지역에서 발견된다.
영향을 받는 사람들의 약 3/4은 15세 미만의 어린이이며,[21] 6-10세 어린이에서 가장 많이 발생한다.그러므로,[9] 아이들은 감염의 주요 저장고이다.
치료의 접근성이 [12]떨어지는 외딴 지역에서 더 흔하다.그것은 빈곤과 열악한 위생 시설과 개인 [9][22][7]위생과 관련이 있다.
전 세계적으로 요 발생 건수의 거의 85%가 가나, 파푸아 뉴기니, 솔로몬 제도에서 발생한다.사하라 사막 이남의 아프리카에서의 비율은 낮지만, 특정 인구에 집중되는 경향이 있습니다.2015년 현재[update] 약 8,900만 명이 요 엔데믹 지역에 살고 있는 것으로 추정되지만, 데이터는 열악하며, 이는 과대 [22]추정일 가능성이 높다.
1900년대 초, 요는 매우 흔했습니다; 사하라 사막 이남의 아프리카에서는 말라리아보다 더 자주 치료되었고,[9] 때로는 치료의 절반 이상을 차지하기도 했습니다.
1950년대 대량 치료 캠페인에 의해 전 세계적으로 5000만 명에서 1억5000만 명에서 250만 명 미만으로 감소했지만, 1970년대 동남아시아에서 발병이 있었고, 남미에서도 산발적인 사례가 계속 발생하고 있다.2011년 현재[update] 전 세계에서 얼마나 많은 사람들이 [23]감염되었는지는 불분명하다.
2008년부터 2012년까지 13개국이 30만 건 이상의 새로운 사례를 WHO에 보고했다.현지 요 제거를 인증하는 제도가 없었고, 일부 국가의 보고 부족이 요 발생을 중단했기 때문인지, 아니면 보고를 중단했기 때문인지는 알려지지 않았다.능동적인 감시 프로그램이 없는 경우, 요의 역사를 가진 국가의 4분의 3 이상에서 요 사례를 성공적으로 보고할 확률은 1/2 미만인 것으로 추정된다.이들 국가는 효과적인 [24]감시를 실시하기 위해 국제적인 지원이 필요하다고 생각된다.
역사
약 160만 년 된 케냐의 호모 에렉투스의 유골을 조사한 결과 요의 전형적인 징후가 드러났다.요의 원인균의 유전자 분석-Treponema pallidum pertenue는 요가 알려진 4가지 Treponema 질병 중 가장 오래된 것이라는 결론을 이끌어냈다.다른 모든 Treponema pallidum 아종은 Treponema pallidum pertenue에서 진화했을 것이다.요는 아프리카의 열대 지역에서 유래되어 이민과 노예 거래를 통해 세계의 다른 열대 지역으로 퍼진 것으로 여겨진다.후자는 15세기에 아프리카에서 유럽으로 전해진 방법일 것이다.요에 대한 최초의 명확한 설명은 네덜란드의 의사 빌렘 피소에 의해 이루어졌다.요스는 1679년 토마스 시덴햄이 매독과 같은 병이라고 생각했지만 성병에 관한 편지에서 아프리카 노예들 사이에서 명확하게 묘사되었다.요의 원인물질은 1905년 알도 카스텔라니([6]Aldo Castellani)에 의해 실론 환자의 궤양에서 발견되었다.
현재의 영어 이름은 [16]아프다는 의미의 "yaya"에서 유래한 것으로 여겨진다.
제2차 세계대전이 끝날 무렵, 일본 점령 치하의 말라야 북부에 요가 널리 퍼졌다.해방 후에는 비소 주입으로 요를 처리했는데, 그 양이 매우 부족했기 때문에 1기를 가진 사람만 [25]취급했습니다.
근절
1948년 세계보건기구(WHO) 창설 직후 시작된 WHO 요(Yaw) 통제 노력은 여러 나라에서 지역적으로 이 병을 근절하는 데는 성공했지만 세계적으로 이 병을 근절할 만큼 오래 지속되지는 않았다.WHO와 유니세프에 의한 Treponematos(TCP) 프로그램은 1952년에 시작되어 1964년까지 계속되었다.1953년 설문지 기반 추정치는 90개국에서 [22]50-1억5000만 요 사례가 발생한 것으로 나타났다.요와 다른 풍토병인 베젤과 핀타(bejel and pinta)는 1952년부터 1964년 사이에 세계 트레포네마토스 통제 프로그램에 의해 약 5000만 건에서 약 250만 건(95% 감소)[26]으로 감소했다.그러나" 약한 일차 의료 시스템을 중심으로 한쪽으로 기울어지고 다른 풍토병 treponematoses 활동의 1964년 후 조기 통합 및 수직 근절 프로그램의 해체, 실패를 사례의 남아 있는 5%으로 마무리로 이어졌다"[26]과를 중심으로 한쪽으로 기울어지는 1970년대에 사건의 가장 큰 수가에서 발견된 부활을 이끌었다.. 우리가선미 아프리카 [23][27]지역이 프로그램의 중단 후, 자원, 주의, 요에 대한 약속은 점차 사라지고 아시아, 아프리카, 아메리카 일부 지역에서는 산발적인 발생으로 요의 발생률이 낮게 유지되었다.치료를 거의 받지 못하는 가난한 외딴 지역에 주로 영향을 미치는 사례가 거의 없는 가운데, 요는 잘 알려지지 않았고, 요의 지식과 기술은 의료 전문가들 사이에서도 사라졌으며, 요 박멸은 높은 우선순위로 여겨지지 않았다.비록 장기 효과가 있는 페니실린이나 다른 베타 락탐 항생제를 한 번 주사하면 병이 치료되고 널리 이용 가능하며 질병이 국소적으로 매우 많이 발견되었지만, 많은 근절 캠페인은 안이하고 방치되었다. 전염이 성공적으로 중단된 지역에서도 감염된 지역에서 재도입이 일어났다.요 [20][28]박멸은 동남아시아에서 여전히 우선순위로 남아 있었다.1995년에 WHO는 전 세계적으로 46만 건의 사례를 [29]추정했다.
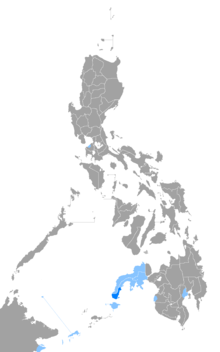
필리핀에서는 1973년부터 요가 통보병으로 등재되지 않아 2020년 현재도 필리핀에 [3]남아 있다.
인도는 2016년 세계보건기구(WHO)로부터 인도에는 [30][28][31]요가 없다는 것을 인증받은 요스 박멸 캠페인을 성공적으로 실시했다.1996년 인도에서는 3571건의 요가 발생했으며 1997년에는 심각한 구제작업이 시작된 후 735건으로 감소했다.2003년까지 건수는 46건이었다.인도의 마지막 임상 사례는 2003년에 보고되었고,[32] 마지막 잠복 사례는 2006년에 보고되었다.[30][33] WHO에 의한 인증은 2016년에 이루어졌다.
WHO는 2012년 치료제로 경구 투여된 아지트로마이신 개발에 따라 2020년까지 퇴치할 요(yaw)를 공식적으로 목표로 삼았으나 목표를 [34][35][36]달성하지 못했다.Morges 접근법(이 접근법에 대한 회의가 열린[37] 스위스 Morges의 이름을 따서 명명됨)은 아지트로마이신을 사용한 대량처리를 포함했다.이것은 안전했지만 항생제 내성에 문제가 생겨 전파를 완전히 [12]중단하지는 않았다.
이전 표준인 주입 페니실린 대신 경구 항생제 아지트로마이신을 사용할 수 있다는 발견은 2013년부터 [38]2014년까지 Lihir 아일랜드에서 테스트되었다. 마크로라이드 항생제를 한 번 경구 투여하면 12개월에 [39]질병 유병률이 2.4%에서 0.3%로 감소하였다.WHO는 현재 구강 아지트로마이신과 페니실린을 주입한 두 가지 치료법 모두를 권장하고 있으며, 구강 아지트로마이신이 선호되는 [40]치료법이다.
2020년 현재[update], [41]라이베리아와 필리핀에서 풍토병이 발견됨에 따라, 요의 풍토병으로 알려진 나라는 15개국이다.2020년에는 82564건의 요가 WHO에 보고되었고 153건이 확인되었다.사례의 대부분은 파푸아뉴기니에서 보고되었으며, 2010-2013년에는 모든 사례의 80% 이상이 파푸아뉴기니, 솔로몬 제도, 가나 [41][42]등 3개국 중 하나에서 보고되었다.2018년 WHO 회의 보고서에 따르면, 제거 총 비용은 1억7천500만 달러([43]인도네시아 제외)로 추산된다.
WHO 동남아지역사무소에서는 [46][43]2016년 인도가 요(Yaw)로부터 해방된 이후 이 지역의 나머지 풍토 국가(인도네시아, 동티모르)[44][45]에 대한 지역 박멸 노력이 집중되고 있다.
요는 매우 국소적이고 박멸이 가능할 수 있지만,[23] 사람이 유일한 감염 저장고는 아닐 수 있습니다.
레퍼런스
- ^ Maxfield, L; Crane, JS (January 2020). "Yaws (Frambesia tropica, Thymosis, Polypapilloma tropicum, Parangi, Bouba, Frambosie, Pian)". Stat Pearls. PMID 30252269.
- ^ a b c d e f g h i j k l m n o p q r s t u v w x y z aa ab ac ad ae af ag ah Marks, M; Lebari, D; Solomon, AW; Higgins, SP (September 2015). "Yaws". International Journal of STD & AIDS. 26 (10): 696–703. doi:10.1177/0956462414549036. PMC 4655361. PMID 25193248.
- ^ a b c d e f Dofitas, BL; Kalim, SP; Toledo, CB; Richardus, JH (30 January 2020). "Yaws in the Philippines: first reported cases since the 1970s". Infectious Diseases of Poverty. 9 (1): 1. doi:10.1186/s40249-019-0617-6. PMC 6990502. PMID 31996251.
- ^ Rapini RP, Bolognia JL, Jorizzo JL (2007). Dermatology: 2-Volume Set. St. Louis: Mosby. ISBN 978-1-4160-2999-1.
- ^ James WD, Berger TG, et al. (2006). Andrews' Diseases of the Skin: clinical Dermatology. Saunders Elsevier. ISBN 0-7216-2921-0. OCLC 62736861.
- ^ a b c d e f g h i j k l m Mitjà O; Asiedu K; Mabey D (2013). "Yaws". The Lancet. 381 (9868): 763–73. doi:10.1016/S0140-6736(12)62130-8. PMID 23415015. S2CID 208791874.
- ^ a b c d e f g h i j k l m n o p q r s t u v w x y z aa ab "Yaws Fact sheet N°316". World Health Organization. February 2014. Archived from the original on 3 March 2014. Retrieved 27 February 2014.
- ^ a b c Mitjà O; Hays R; Rinaldi AC; McDermott R; Bassat Q (2012). "New treatment schemes for yaws: the path toward eradication" (pdf). Clinical Infectious Diseases. 55 (3): 406–412. doi:10.1093/cid/cis444. PMID 22610931. Archived from the original on 18 May 2014.
- ^ a b c d e Asiedu, Kingsley; Fitzpatrick, Christopher; Jannin, Jean (25 September 2014). "Eradication of Yaws: Historical Efforts and Achieving WHO's 2020 Target". PLOS Neglected Tropical Diseases. 8 (9): 696–703. doi:10.1371/journal.pntd.0003016. ISSN 1935-2727. PMC 4177727. PMID 25193248.
- ^ Mitjà, O; Marks, M; Konan, DJ; Ayelo, G; Gonzalez-Beiras, C; Boua, B; Houinei, W; Kobara, Y; Tabah, EN; Nsiire, A; Obvala, D; Taleo, F; Djupuri, R; Zaixing, Z; Utzinger, J; Vestergaard, LS; Bassat, Q; Asiedu, K (June 2015). "Global epidemiology of yaws: a systematic review". The Lancet. Global Health. 3 (6): e324-31. doi:10.1016/S2214-109X(15)00011-X. PMC 4696519. PMID 26001576.
- ^ "Number of cases of yaws reported". World Health Organization Global Health Observatory. Retrieved 13 February 2019.
- ^ a b c d e f g h i j k l m n o p q r s t u v Marks, Michael (29 August 2018). "Advances in the Treatment of Yaws". Tropical Medicine and Infectious Disease. 3 (3): 92. doi:10.3390/tropicalmed3030092. ISSN 2414-6366. PMC 6161241. PMID 30274488.
- ^ Yotsu, Rie R. (14 November 2018). "Integrated Management of Skin NTDs—Lessons Learned from Existing Practice and Field Research". Tropical Medicine and Infectious Disease. 3 (4): 120. doi:10.3390/tropicalmed3040120. ISSN 2414-6366. PMC 6306929. PMID 30441754.
- ^ L. H., Bittner (1926). "Some observations on the tertiary lesions of framboesia tropica, or yaws". The American Journal of Tropical Medicine and Hygiene. 1 (2): 123–130. doi:10.4269/ajtmh.1926.s1-6.123.
- ^ Berger, Stephen (1 February 2015). Infectious Diseases of Nauru. GIDEON Informatics Inc. p. 320. ISBN 9781498805742. Retrieved 31 October 2015.
- ^ a b c d Davis CP, Stoppler MC. "Yaws". MedicineNet.com. Archived from the original on 8 October 2012. Retrieved 5 August 2012.
- ^ Lewis, David A.; Mitjà, Oriol (February 2016). "Haemophilus ducreyi: from sexually transmitted infection to skin ulcer pathogen". Current Opinion in Infectious Diseases. 29 (1): 52–57. doi:10.1097/QCO.0000000000000226. ISSN 1473-6527. PMID 26658654. S2CID 1699547.
- ^ Mitjà, O; Hays, R; Ipai, A; Penias, M; Paru, R; Fagaho, D; de Lazzari, E; Bassat, Q (28 January 2012). "Single-dose azithromycin versus benzathine benzylpenicillin for treatment of yaws in children in Papua New Guinea: an open-label, non-inferiority, randomised trial". The Lancet. 379 (9813): 342–47. doi:10.1016/S0140-6736(11)61624-3. PMID 22240407. S2CID 17517869.
- ^ "Yaws status of endemicity and number of cases". Our World in Data. Retrieved 5 March 2020.
- ^ a b Asiedu, Kingsley (July 2008). "The return of yaws". Bulletin of the World Health Organization. 86 (7): 507–8. doi:10.2471/blt.08.040708. PMC 2647480. PMID 18670660.
- ^ "Yaws". WHO Fact sheet. Archived from the original on 1 November 2012. Retrieved 16 October 2012.
- ^ a b c d Mitjà, Oriol; Marks, Michael; Konan, Diby J P; Ayelo, Gilbert; Gonzalez-Beiras, Camila; Boua, Bernard; Houinei, Wendy; Kobara, Yiragnima; Tabah, Earnest N; Nsiire, Agana; Obvala, Damas; Taleo, Fasiah; Djupuri, Rita; Zaixing, Zhang; Utzinger, Jürg; Vestergaard, Lasse S; Bassat, Quique; Asiedu, Kingsley (19 May 2015). "Global epidemiology of yaws: a systematic review". The Lancet. Global Health. 3 (6): e324–e331. doi:10.1016/S2214-109X(15)00011-X. ISSN 2214-109X. PMC 4696519. PMID 26001576.
- ^ a b c Capuano, C; Ozaki, M (2011). "Yaws in the Western Pacific Region: A Review of the Literature". Journal of Tropical Medicine. 2011: 642832. doi:10.1155/2011/642832. PMC 3253475. PMID 22235208.
- ^ Fitzpatrick, Christopher; Asiedu, Kingsley; Solomon, Anthony W.; Mitja, Oriol; Marks, Michael; Van der Stuyft, Patrick; Meheus, Filip (4 December 2018). "Prioritizing surveillance activities for certification of yaws eradication based on a review and model of historical case reporting". PLOS Neglected Tropical Diseases. 12 (12): e0006953. doi:10.1371/journal.pntd.0006953. ISSN 1935-2727. PMC 6294396. PMID 30513075.
- ^ "모든 것이 불확실합니다.필리스 스튜어트 브라운의 G.I.S. 이야기
- ^ a b "WHO renews efforts to achieve global eradication of yaws by 2020".
- ^ Rinaldi A (2008). "Yaws: a second (and maybe last?) chance for eradication". PLOS Neglected Tropical Diseases. 2 (8): e275. doi:10.1371/journal.pntd.0000275. PMC 2565700. PMID 18846236.
- ^ a b Asiedu K; Amouzou, B; Dhariwal, A; Karam, M; Lobo, D; Patnaik, S; Meheus, A (2008). "Yaws eradication: past efforts and future perspectives". Bulletin of the World Health Organization. 86 (7): 499–500. doi:10.2471/BLT.08.055608. PMC 2647478. PMID 18670655. Archived from the original on 21 April 2009. Retrieved 2 April 2009.
- ^ "Integrating neglected tropical diseases in global health and development". Retrieved 12 September 2017.
- ^ a b Friedrich, M. J. (20 September 2016). "WHO Declares India Free of Yaws and Maternal and Neonatal Tetanus". JAMA. 316 (11): 1141. doi:10.1001/jama.2016.12649. ISSN 1538-3598. PMID 27654592.
- ^ WHO 동남 아시아 보고서, 2006년 Wayback Machine에서의 Yaws 박멸에 관한 국가간 워크숍, 2008년 11월 8일 아카이브
- ^ Akbar, S (7 August 2011). "Another milestone for India: Yaws eradication". The Asian Age. Archived from the original on 11 October 2011. Retrieved 5 August 2012.
- ^ "Yaws Eradication Programme (YEP)". NCDC, Dte. General of Health Services, Ministry of Health & Family Welfare, Government of India. Archived from the original on 2 February 2014. Retrieved 18 January 2014.
{{cite journal}}:Cite 저널 요구 사항journal=(도움말) - ^ "Eradication of yaws – the Morges Strategy" (pdf). Weekly Epidemiological Record. 87 (20). 2012. Archived (PDF) from the original on 8 May 2014. Retrieved 6 May 2014.
- ^ Maurice, J (2012). "WHO plans new yaws eradication campaign". The Lancet. 379 (9824): 1377–78. doi:10.1016/S0140-6736(12)60581-9. PMID 22509526. S2CID 45958274. Archived from the original on 15 April 2012.
- ^ Rinaldi A (2012). "Yaws eradication: facing old problems, raising new hopes". PLOS Neglected Tropical Diseases. 6 (11): e18372. doi:10.1371/journal.pntd.0001837. PMC 3510082. PMID 23209846.
- ^ "Summary report of a consultation on the eradication of yaws". WHO. WHO. Archived from the original on 22 April 2017.
- ^ 약물 및 매독 테스트는 요 박멸의 희망을 준다, Thomas Reuter Foundation은 2013년 5월 10일에 접속했다.
- ^ Mitjà O, Houinei W, Moses P, Kapa A, Paru R, Hays R, Lukehart S, Godornes C, Bieb SV, Grice T, Siba P, Mabey D, Sanz S, Alonso PL, Asiedu K, Bassat Q (February 2015). "Mass treatment with single-dose azithromycin for yaws". The New England Journal of Medicine. 372 (8): 703–10. doi:10.1056/NEJMoa1408586. hdl:2445/68722. PMID 25693010. S2CID 5762563.
- ^ "Yaws". www.who.int.
- ^ a b "Yaws".
- ^ Mitjà, Oriol; Marks, Michael; Konan, Diby J P; Ayelo, Gilbert; Gonzalez-Beiras, Camila; Boua, Bernard; Houinei, Wendy; Kobara, Yiragnima; Tabah, Earnest N; Nsiire, Agana; Obvala, Damas; Taleo, Fasiah; Djupuri, Rita; Zaixing, Zhang; Utzinger, Jürg; Vestergaard, Lasse S; Bassat, Quique; Asiedu, Kingsley (19 May 2015). "Global epidemiology of yaws: a systematic review". The Lancet. Global Health. 3 (6): e324–e331. doi:10.1016/S2214-109X(15)00011-X. PMC 4696519. PMID 26001576.
- ^ a b Report of a global meeting on yaws eradication surveillance, monitoring and evaluation: Geneva, 29–30 January 2018. World Health Organization. 2018. hdl:10665/276314.
- ^ Asiedu, Kingsley; Amouzou, Bernard; Dhariwal, Akshay; Karam, Marc; Lobo, Derek; Patnaik, Sarat; Meheus, André (July 2008). "Yaws eradication: past efforts and future perspectives". Bulletin of the World Health Organization. 86 (7): 499–499A. doi:10.2471/BLT.08.055608. PMC 2647478. PMID 18670655.
- ^ Regional strategic plan for elimination of yaws from South-East Asia Region 2012-2020. WHO Regional Office for South-East Asia. 2013. hdl:10665/205830.
- ^ Friedrich, M.J. (20 September 2016). "WHO Declares India Free of Yaws and Maternal and Neonatal Tetanus". JAMA. 316 (11): 1141. doi:10.1001/jama.2016.12649. PMID 27654592.
외부 링크
- "Treponema pallidum subsp. pertenue". NCBI Taxonomy Browser. 168.